רפואה חופשית
|
Getting your Trinity Audio player ready... |
כדי להבריא את מערכת הבריאות הממלכתית יש לשחרר אותה משליטת המדינה. זה אפשרי, חיוני ומציל חיים
"אני הזקן הזרוק במסדרון, אל תבואו לבקר אותי", כתב ד"ר איתן חי־עם בטור ב'הארץ' בדצמבר 2018.[1] "אני שוכב במסדרון במחלקה הפנימית", כתב חי־עם, "לא מגולח, מדיף ריח רע, עייף ורעב. שבוע ימים אני שוכב במסדרון שמעולם לא כיבו בו את האור. אני מבין, באמת מבין, אי אפשר לכבות את האור, כי האחיות צריכות לרוץ בלילה מחולה לחולה. שבוע ימים אינני מצליח להירדם". "ימיי ספורים", מסיים חי-עם, וחותם: "הזקן במסדרון, ליד 'החדר המוגבר'".
"ד"ר חי־עם", מסיימת שורת הקרדיט בעיתון, "היה מנכ"ל משרד הבריאות, מנהל המרכז הרפואי סורוקה, ומנכ"ל רשת אסותא".
הרשתות סערו. כיצד ייתכן שאדם כה מכובד, מנכ"ל משרד הבריאות לשעבר, שוכב במסדרון? שאיש אינו מטפל בו? לאנשים לא מעטים נדרש זמן רב להבין שמדובר בטקסט בדיוני, שביקש להמחיש את מצוקת האשפוז בישראל, ולא שד"ר חי־עם אכן שוכב במסדרון, מדיף ריח רע ועם טיטול ששעות לא החליפו אותו; סתם אנשים מן השורה, כמו גם עיתונאים דוגמת רביב דרוקר וגפי אמיר, נפלו בפח.[2] חי־עם נאלץ לפרסם התנצלות בדף הפייסבוק שלו, בעקבות המוני הפניות שקיבל שדאגו לשלומו.[3]
הזעזוע מהתיאור של חי־עם קלע לנקודה כואבת: הסיכוי שאכן אדם במעמדו – מנכ"ל משרד הבריאות לשעבר ומי שמילא תפקידים בכירים בבתי חולים – ישכב כך במסדרון בלי שאף אחד ישים לב אליו, הוא אפס. בבתי חולים אנשים כאלה תמיד יקבלו יחס מועדף. זו נקודה קריטית ונגיע אליה בהמשך. אבל בינתיים נעסוק בעצם הנקודה שד"ר חי־עם מעורר אליה: המשבר ברפואה הציבורית.
המשבר אינו דבר חדש בכלל ופנים רבות לו: הצפיפות בבתי החולים; התורים הארוכים בחדרי המיון וזמני ההמתנה הארוכים לרופאים מקצועיים ולבדיקות רפואיות; מחסור בצוותי סיעוד, המטיל עומסים כבדים על הצוותים הקיימים; מחסור ברופאים מומחים מסוגים שונים; ועוד.
האם באמת המשבר כה חמור כמו שהוא מתואר? ואם כן, מהן הסיבות למשבר? איך מטפלים בו? אם תשאלו את העיתונאים או הפקידים העוסקים בנושא תקבלו תשובות שעיקרן "המצב רע" ו"צריך עוד תקציבים". עם זאת, הניסיון בעולם מעורר שאלה האם תוספת תקציבים ממשלתיים מיתרגמת לתוספת בבריאות, לאור טיבן של מערכות בירוקרטיות ממשלתיות.
באופן מעניין, כאשר מדברים על תחלואי מערכת הבריאות האמריקנית המסקנה היא שמערכת של שוק חופשי ברפואה היא דבר מזיק (מסקנה שגויה, משום שמערכת הבריאות האמריקנית רחוקה מאוד מלהיות שוק חופשי. נשוב לכך להלן); אבל כאשר מדברים על תחלואי מערכת הבריאות הישראלית (או הבריטית, או הצרפתית) האשמה כבר איננה בהיותה ממשלתית, אלא בכך שהיא לא ממשלתית מספיק. נראה אם כן שה"ראיות" מן המערכות האלה אינן אלא הנחת המבוקש: אנחנו כל כך רגילים לכך שניהול ממשלתי של מערכת בריאות הוא הדבר הנכון, עד שכל דבר אנחנו רואים בפריזמה הזאת.
אבל האם הוא הדבר הנכון?
בכל שוק אחר אנחנו מכירים את הלקח ההפוך: ניהול ממשלתי וריכוזי אינו יעיל יותר אלא יעיל פחות; אינו מוביל ליותר רווחה אלא לפחות רווחה. בשוק הטלפונים הניידים, או המחשבים, או החולצות, או מכונות הכביסה, המחירים הולכים ויורדים והאיכות הולכת ועולה. כיצד זה שדווקא בשוק הבריאות המצב יהיה הפוך?
כלכלת בריאות – עד כמה היא באמת מיוחדת?
במאמר קלאסי מ-1963 טען הכלכלן וחתן פרס נובל לעתיד קנת ארו[4] שאכן לכלכלת הבריאות יש מאפיינים ייחודיים משלה, שבגינם השוק החופשי אינו פועל בה כראוי. בקצרה, אלו הנקודות העיקריות שהעלה ארו:[5]
- אי־צפיות: בשונה מביגוד ומזון, איננו יודעים מתי נזדקק לטיפול רפואי ואיזה סוג. ואי אפשר לוותר עליו, אם מדובר בטיפול קריטי.
- חסמי כניסה: יש צורך בשנים של לימוד והסמכה מצד המדינה להכשרת רופאים ואנשי צוות רפואי, וזה יוצר בעיה בצד ההיצע, שאינו גמיש כמו בשווקים אחרים.
- חשיבות האמון: כשהחיים שלך ביד המנתח, אתה חייב לסמוך עליו בעיניים עצומות. אתה לא יכול לבדוק אותו לפני כן.
- מידע אסימטרי: הרופא יודע הרבה יותר ממך, ואין לך יכולת לדעת אם רופא פלוני מבין טוב יותר לגבי המחלה שלך מרופא אלמוני. ומן הצד השני, אתה יודע על הבריאות שלך יותר ממה שיודעת חברת הביטוח, וזה יוצר מצב שבו יש לך יותר יכולת "לעקוץ" את חברת הביטוח, מה שגורם לפרמיה לעלות, מה שיכול ליצור מצב שלא ישתלם לך בכלל להיות מבוטח.
- ייחודיות התשלום: בדרך כלל פציינטים משלמים אחרי הטיפול הרפואי ולא לפני כן. מכיוון שהפציינטים אינם רואים את התשלום מראש, ואינם יודעים מה יהיה המחיר, קשה לבצע בחירה בין ספקים שונים כמו בשוק רגיל. לכך יש להוסיף שבדרך כלל אנשים אינם משלמים ישירות על השירות, אלא דרך חברת ביטוח וכיוצא בזה.

לכאורה נקודות משכנעות. אבל כשמסתכלים על הדברים שוב, צצות שאלות. ארו הראה שיש הבדל בין שוק הבריאות לשוק "קלאסי". זה נכון. אבל מי אמר שהדבר אומר שמערכת ממשלתית תנהל את המערכת טוב יותר? זו נקודה שרבים מחמיצים כשהם מדברים על כשל שוק:[6] ההצבעה על בעיה כלשהי בשוק מסוים ביחס למודל אידיאלי, אינה אומרת בשום אופן שמערכת בניהול המדינה תיצור פתרון מיטבי יותר. השוק פועל, אנחנו יודעים, משום שהוא מתעל את האינטרסים העצמיים של השחקנים השונים לכיוון של שיתוף פעולה ומקסום הדדי של רווח;[7] במערכת הפוליטית התמריצים הם אחרים. פוליטיקה מבוססת על כוח ועל תדמית ציבורית, ומערכת שכזו היא כר פורה לחוסר יעילות ולכן גם לפגיעה ברווחה הכללית.
כעת נתבונן על המאפיינים של מערכת הבריאות לפי ארו. האם אינם קיימים במערכות אחרות? וודאי שכן.[8] במערכון "המוסך" של הגשש החיוור עורכים המוסכניקים חשבון ללקוח, ומעמיסים עליו מגוון טיפולים, שאף אחד שאינו מכונאי לא יודע אם הם אמיתיים או פרי הדמיון המוסכניקי המפותח:
אז מה היה לנו שם? היה לנו ריגולז' ברקס, פלגים, פלטינות, שטנגה, פילטר שמן, שמן ברקס, החלפנו לך גם את האלמנט… האלמנט עלינו, און דה האוס.
בתחום מכונאות הרכב וחילוץ רכב יש לא מעט אלמנטים (עלינו, און דה האוס) משותפים לתחום הרפואה. אי־צפיות – אינך יודע מתי ילך לך הקרבורטור או הפלגים או הפלטינות ואם זה יקרה בדיוק באמצע הדרך. ואתה גם לא נמצא עכשיו בפוזיציה לנהל משא ומתן או סקר שוק: אתה תקוע וצריך חילוץ עכשיו, או שאתה עם רכב מקולקל וצריך אותו מהר ככל האפשר. חסמי כניסה – יש פחות מאשר רפואה, אבל גם כאן יש צורך בהתמחות רבת שנים ובתעודת מוסך מורשה. חשיבות האמון – פחות קריטי מאשר רפואה, אבל עדיין קיים. מידע אסימטרי – בהחלט קיים: המוסכניק יודע הרבה יותר ממך, ואתה יודע על מצב האוטו יותר מאשר חברת הביטוח. מערכון המוסך דלעיל ממחיש היטב את הנקודה הזאת. ייחודיות התשלום – גם כאן התשלום מתבצע בדרך כלל אחרי שהעבודה הסתיימה; אין לך יכולת לדעת מה יצריך התיקון לפני שהוא מתבצע.
אז ישנה בעיה מובנית בשוק מכונאות הרכב. האם זה אומר שהוא צריך להיות מולאם, ושהממשלה תטפל בו? לא נראה לי שיש מי שטוען כך. הוא מתנהל בשוק החופשי, עם חסרונות ידועים, אבל בכל זאת מתנהל. השוק האמיתי, במציאות היומיומית, אינו שוק מושלם מן המודלים. תמיד יהיו בו פערי מידע ורמאויות קטנות או גדולות ובעיות אחרות. אבל זה בהחלט לא אומר שאם הוא ינוהל על ידי מערכת פקידים הוא יפעל טוב יותר. סביר להניח, מן הניסיון ומן ההיגיון, שההפך הוא הנכון.
נוסף על כך, נוצרו בשוק אמצעים להתמודד עם הבעיות שנמנו. המלצות מפה לאוזן עוזרות לך לדעת איזה מוסך מתגלה כישר ולא "דופק אותך" במחירים. חברות דירוג למיניהן מדרגות בעלי מקצוע לפי אמינות ואיכות שירות. וכן הלאה. כך, כמו שכתב ישראל קירזנר,[9] פותרים היזמים בשוק את כשלי השוק, דבר שאינו קיים במערכות ממשלתיות משום שהתמריצים אינם קיימים. כאמור, זה לא מושלם, אבל השאלה אינה מה מושלם אלא איזו מבין החלופות היא הטובה יותר.
שוק מכונאות הרכב אינו השוק היחיד שיש לו מאפיינים ייחודיים כאלה והוא בכל זאת מתפקד לא רע. גם שירותי ביטוח, עריכת דין, ועוד מגוון רב של שווקים כוללים כל אחד מהם מאפיינים משלהם, והשוק החופשי פועל בהם לא רע. לא כמו במודלים המופשטים – השוק אף פעם אינו פועל כמו מודל מופשט – אבל טוב יותר מחלופה של ניהול ריכוזי.
גם בתחום הרפואה, אגב, דברים השתנו ומשתנים מאז מאמרו של ארו. פערי המידע בין החולים לרופאים מצטמצמים בעידן גוגל, הרשתות החברתיות מאפשרות מעבר של מידע על מהימנות של רופאים או של מרכזים רפואיים, ישנם סוכנים (דוגמת הרב פירר) המגשרים על פערי המידע, וכן הלאה.
ניתן לטעון שתחום הבריאות שונה משאר השווקים משום שהוא עניין של חיים ומוות. אבל גם שוק המזון הוא עניין של חיים ומוות, וגם ביגוד ומחסה יכולים להגיע לכך, וזה לא מחייב שליטה של הממשלה באמצעי הייצור או "ביטוח אוכל ממלכתי": בדיוק להפך. השוק החופשי מוריד את המחירים, וכך ניתן לדאוג לנזקקים ביתר קלות. אפשר לטעון שהשילוב של חיים ומוות ומיידיות הוא הייחודי – ומה תעשה אם אתה עובר התקף לב והאמבולנס המפנה דורש ממך עכשיו מחיר מופרז? – אבל האמת היא שעניינים אלה של חיים ומוות מיידיים או מחלות קשות הם חלק קטן מתחום הבריאות, שרובו עוסק יותר בשיפור החיים או בטיפול במחלות או פציעות לא קטלניות, ודאי לא מיידית. גם אם יטען הטוען שבתחום הצר הזה יש מקום למדיניות ממשלתית מסוימת – ועליו הראיה, כאמור, להוכיח שטיפול ממשלתי טוב יותר בנקודה הזאת – אין לגזור מכך שיש להלאים את תחום הבריאות כולו, או שהוא ימומן מכספי המיסים. רחוק מכך.
הצילו, אמריקה!
בשלב זה אתם בוודאי כבר משתוקקים לשאול את השאלה שמציקה לכם מתחילת הדיון: איך אני מגן על שוק חופשי במערכת הבריאות, אם הניסיון האמריקני מראה שמדובר בכישלון של ממש? הרי מערכת הבריאות בארה"ב ידועה לשמצה במחירים הגבוהים, באי-שוויון שלה, תוחלת החיים בה נמוכה יחסית, ותמותת התינוקות גבוהה יחסית.
מה קורה כאן? האם השוק החופשי הפך את ארה"ב לגיהינום שבו התשלום עתק והתמורה גרועה?
הבה נעצור את הסוסים ונבחן את הדברים בצורה מפוכחת. ניתן להבחין בשלושה מאפיינים שונים של מערכת בריאות: א. תוצר איכותי לצרכנים; ב. מחירים נמוכים; ג. תוצאה כללית של ציבור בריא יותר.
בכל הנוגע לסעיף הראשון, נראה שהמערכת האמריקנית היא בעלת יתרון ניכר. בתחומים רבים היא המתקדמת בעולם. חולים רבים מכל העולם אוספים כסף וטסים לארה"ב, כדי לקבל טיפולים חדשניים שאין באף מדינה אחרת, או משום שהתייאשו מזמני ההמתנה הארוכים במערכות הבריאות האחרות. מכון פרייזר הקנדי העריך שבשנת 2016 63,459 קנדים קיבלו טיפול רפואי (שאינו חירום) בארה"ב, בין השאר מסיבות של פרוצדורות או ציוד שאינם נמצאים במחוז שלהם, מתוך דאגה לאיכות הטיפול והערכה שבארה"ב יקבלו טיפול מתקדם יותר, או משום שהתייאשו מלחכות לטיפול.[10]
האיכות אינה מסתכמת רק במומחיות הרופאים או בפרוצדורות המתוחכמות אלא גם בטיפול השוטף. גם מבחינת זמני המתנה, המערכת האמריקנית טובה בהרבה ממקבילותיה בעולם. בכל המערכות המולאמות, בין אם זו מערכת פרטית עם "משלם אחד" שהוא המדינה (מערכת שבה מערכות הבריאות יכולות להיות פרטיות, אבל מי שמממן אותן היא הממשלה, כמו בקנדה) או מערכת ממשלתית לגמרי (כמו בבריטניה), יש תורים וזמני המתנה ארוכים.[11] התורים הארוכים במדינות הללו אינם מקרה: הם נובעים באופן יסודי ממערכת הניתנת חינם ללקוח: מצד אחד, המחיר הנמוך מזמין שימוש תכוף יותר, לעתים תכוף מדי; מצד שני, אין בשוק תמריצים של ממש להגדיל את ההיצע כדי שיענה על הביקוש המוגבר. התוצאה היא, בהכרח, תורים ארוכים. הדבר הזה כמעט שאינו קיים במערכת האמריקנית הפרטית.[12]
נעבור לצד המחיר. המצב בארה"ב לכאורה לא טוב. ההוצאות הכוללות על בריאות[13] לנפש בארה"ב הן הגבוהות בעולם, בפער ניכר ממדינות אחרות. בשנת 2018 הוציאו אזרחי ארה"ב על בריאות 10,587 דולר לנפש, כשאחריהם אזרחי שווייץ עם 7,317 דולר לנפש, ובמקומות השלישי והרביעי נורווגיה (6,187 דולר לנפש) וגרמניה (5,986 דולר לנפש). גם כאחוז מהתמ"ג התמונה אינה שונה במיוחד – ארה"ב במקום הראשון עם הוצאה על בריאות בשיעור 16.9% מהתמ"ג, והרחק מאחוריה שווייץ (12.2%) וגרמניה וצרפת (11.2%).[14]
אומנם, ניתן לטעון שאין בכך כל רע. אם אזרחי ארה"ב משלמים הרבה, אך מקבלים תמורה באיכות גבוהה יותר, מי אמר שהתוצאה הכללית היא שלילית? לשם השוואה, אזרחי הודו משלמים רק 238 דולר לנפש על בריאות, ואזרחי מקסיקו – 1,034 דולר לנפש. לא נראה שיש מי שחושב שהמצב במקסיקו טוב יותר מהמצב בארה"ב רק משום שמשלמים שם פחות.
אך כאן נכנס המרכיב השלישי, והוא התוצאה הכללית של ציבור בריא יותר. בארה"ב משלמים יותר, ומבחינת איכות הטיפול פעמים רבות מדובר בטיפול טוב יותר – אך הציבור שם לכאורה אינו בריא יותר בכללו לעומת מדינות מערביות מקבילות. מזה כמה עשורים שתוחלת החיים בארה"ב עולה בשיעור נמוך מאשר במדינות מערביות אחרות, ולאחרונה היא אף יורדת ממש.[15] גם תמותת התינוקות, כמו שציינו למעלה, במצב גרוע יחסית למדינות אחרות במערב.[16]
עם זאת, גם כאן צריך לסייג בעזרת נתונים אחרים: במדד הבריאות הסובייקטיבית (Perceived health) ארה"ב נמצאת במקום שני בעולם, אחרי ניו זילנד, כש-88.1 אחוזים מאזרחיה מגדירים את מצב בריאותם כ"טוב" או "טוב מאוד" ורק 2.7 אחוזים מגדירים אותו כ"רע" או "רע מאוד". המדד אינו אחיד בכל המדינות ולכן יש לקחת אותו בעירבון מוגבל, אך הוא אכן מראה באופן כללי שהמצב טוב למדי.[17] בתמותה מסרטן ארה"ב נמצאת במקום טוב יחסית, עם תמותה של 185 ל-100 אלף (ישראל: 177 ל-100 אלף; גרמניה: 200; בריטניה: 218),[18] ובשיעור השורדות חמש שנים עם סרטן השד היא מהמובילות בעולם.[19]
תוחלת החיים אכן נמוכה יחסית למדינות מקבילות, אבל זה מדד בעייתי לבחינת מערכת בריאות, משום שגורמים רבים משפיעים עליו: גנטיקה, תברואה, תזונה, תאונות דרכים, אלימות ועוד.[20] ארה"ב, לדוגמה, מובילה את מדינות ה-OECD בשיעור בעלי עודף משקל[21] – ודבר זה הוא בעל השפעה ניכרת על איכות החיים ותוחלת החיים, אך בעל קשר קטן מאוד למערכת הבריאות עצמה. אם בוחנים את תוחלת החיים בניכוי גורמים שאינם קשורים למערכת הבריאות, כמו תאונות במהירות גבוהה, פציעות מירי, הרעלת סמים והתאבדויות, הפער מוסבר במידה רבה, ובמדדים מסוימים ארה"ב מגיעה למקום הראשון בעולם.[22]
גם תמותת תינוקות, המשפיעה על תוחלת החיים מגיל אפס, אינה תלויה רק במערכת הבריאות. ויש גורמים נוספים המשפיעים, כגון הנטייה להימנע מהפלות, המעלה את כמות הלידות עם מומים מולדים, וסיווג נוקשה של "לידת חי", לעומת מדינות אחרות שבהן תינוק שמת זמן קצר לאחר הלידה יכול להיגרע מלידות החי, ובכך לשפר את הסטטיסטיקה.[23]
ומה לגבי אי־שוויון? המבקרים צודקים בעובדות: אכן יש אי־שוויון גדול בארה"ב,[24] מה שתרם תרומה משמעותית למיקומה הנמוך הידוע לשמצה בדו"ח ארגון הבריאות העולמי לשנת 2000.[25] אלא שההתמקדות באי־שוויון מתמיהה למדי: אם האי־שוויון נובע בין השאר, לדוגמה, מהגירה של אוכלוסיות חלשות אל תוך ארה"ב, האם הוא רע? אם מצבם של העניים השתפר אך מצבם של העשירים השתפר הרבה יותר, האם זה בהכרח רע? האם נכון לדרג מדינה שבה מצב הבריאות של כולם גרוע יותר משל העניים בארה"ב – אבל באופן שוויוני – מעל ארה"ב, רק כי שם יש יותר שוויון?
אמריקה – לא ממש מערכת פרטית
ואחרי כל זה, עדיין ניתן לטעון כי מערכת הבריאות בארה"ב בעייתית מבחינת היחס בין העלות העצומה לבין התמורה הסבירה, ומערכות אחרות חסכוניות בהרבה ממנה – דבר שלכאורה לא היינו מצפים ממערכת פרטית. אבל האם באמת מדובר בשוק פרטי? האם הוצאות העתק שהזכרנו למעלה, הן הוצאות פרטיות, כי מדובר בהפרטה מזעזעת להבדיל מהמערכות הממשלתיות הנהדרות בשאר המדינות? ובכן, הביטו בגרפים המצורפים שעניינם הוצאות ממשלתיות או כפויות על בריאות במדינות ה-OECD בשנת 2003:[26]
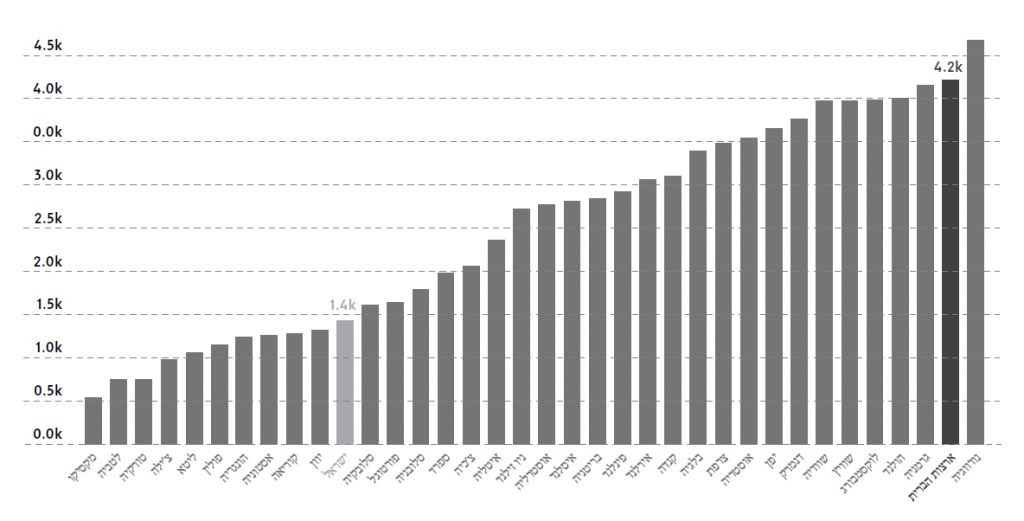
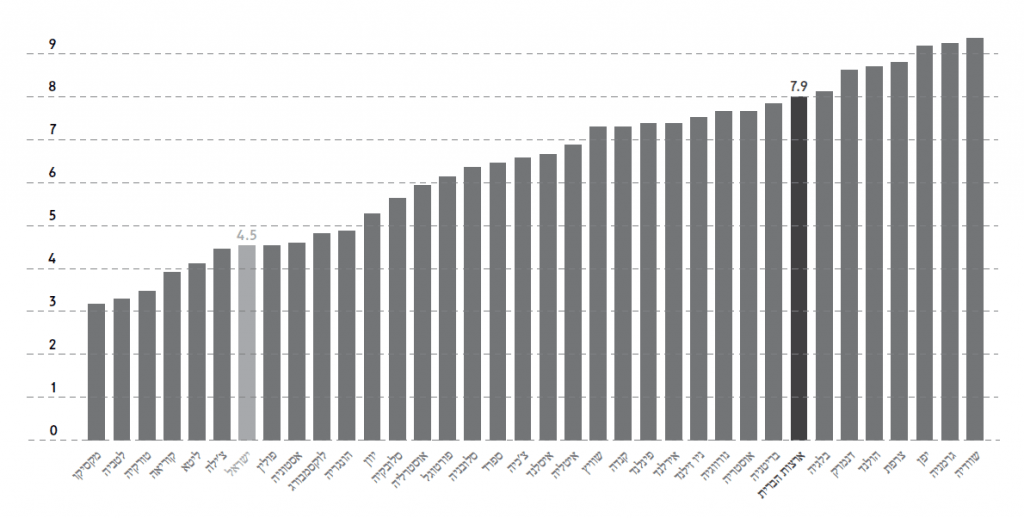
ההוצאה הממשלתית או הכפויה בארה"ב הייתה 4,210 דולר לנפש (מקום שני ב-OECD, אחרי נורווגיה), או 7.9% מהתמ"ג[27] – מקום שמיני ב-OECD וקרוב למקומות הראשונים, הנעים סביב 8–9 אחוזים מהתמ"ג, וכמעט פי 2 מההוצאה בישראל (4.5% מהתמ"ג).
שנת 2013 הוצגה כאן משום שאחריה נכנסה לתוקף תוכנית ביטוח הבריאות הממלכתי אובמה-קייר (או בשמה הרשמי Affordable Care Act, ADA) שגרמה לביטוחי הבריאות שהיו עד אז וולונטריים (בעיקר כאלה שנרכשו על ידי המעסיק) להפוך בן-רגע לכפויים, כלומר למעין ביטוחי בריאות שהאזרחים מחויבים לשלם (ההחלטה באיזו חברה לרכוש את הביטוח נותרה בידיהם). משנת 2014 ואילך הפכה ארה"ב למדינה שמוציאה הכי הרבה לנפש על בריאות כהוצאות ממשלתיות וכפויות, בפער ענק לעומת שאר המדינות – 8,949 דולר לנפש בשנת 2018, כשהמדינה הבאה בתור, נורווגיה, הוציאה רק 5,289 דולר לנפש. אצלנו, אגב, הסכום הוא 1,773 דולר לנפש. גם בחישוב של אחוז מהתמ"ג התוצאות דומות (14.3% בארה"ב, 9.5% בגרמניה ו-9.3% בצרפת. ישראל – 4.8%).
מה גורם להוצאות הגבוהות האלה של ממשלת ארה"ב? בעיקר שלוש מילים: מדיקייר, מדיקייד, אובמה-קייר. מדיקייר הוא ביטוח הבריאות הממשלתי למבוגרים מגיל 65 ומעלה. יש כ-60 מיליון כאלה בארה"ב, והממשלה מוציאה עליהם 583.2 מיליארד דולר נכון ל-2018. מדיקייד הוא ביטוח הבריאות הממשלתי למעוטי יכולת, והוא הורחב לאחרונה עם אובמה-קייר. הוא דואג לכ-75 מיליון אמריקנים, ויחד עם תוכנית ביטוח הבריאות לילדים CHIP ועם ביטוח הבריאות לחיילים משוחררים התקציב מגיע ל-475 מיליארד דולר בשנת 2018.[28] סך כל תקציב הבריאות הפדרלי הוא 28% מהתקציב – יותר מכל סעיף אחר: פנסיות (24%), ביטחון (8%), רווחה (8%) וחינוך (3%).[29]
הביטו בגרף הבא, המשווה בין האינפלציה במחירי הוצאות הבריאות בארה"ב מאז 1935 עד 2009 לבין האינפלציה הכללית:[30]
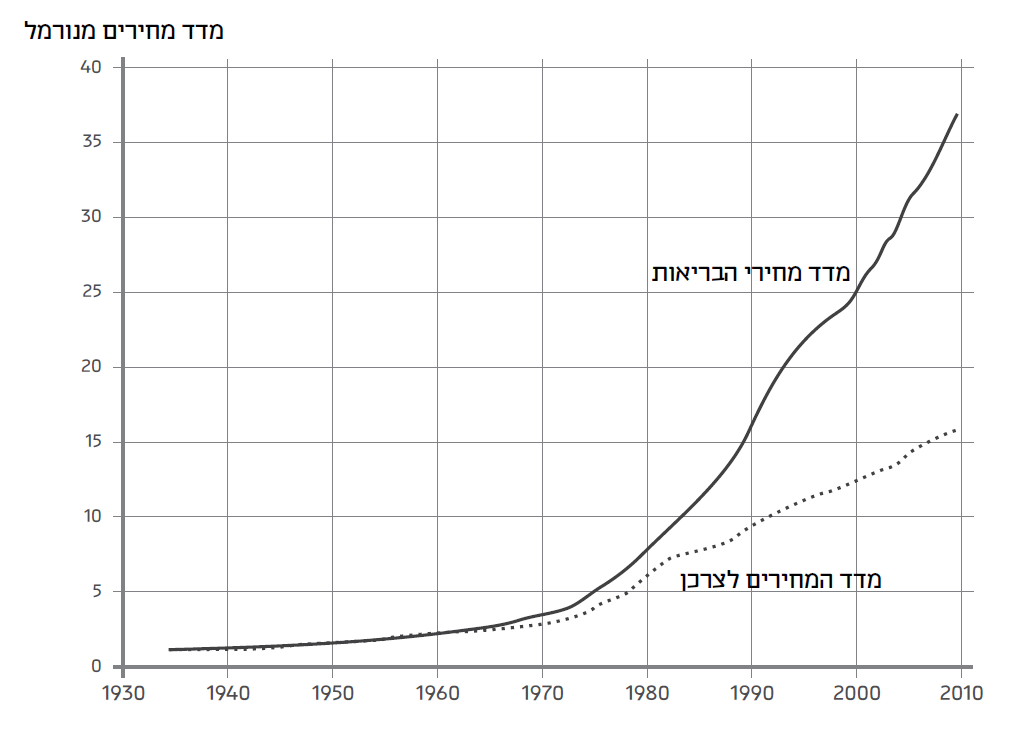
עד 1965 מדדי המחירים דומים זה לזה. מ-1965 מדד מחירי הבריאות נפרד לשלום מן המדד הכללי, ועולה בשיעור כפול ממנו. ב-1965 חוקק בארה"ב החוק שיצר את מדיקייר ומדיקייד, במסגרת תוכניותיו השאפתניות של הנשיא לינדון ג'ונסון לתיקון חברתי, מה שמכונה "החברה הגדולה". התוכניות הללו נוצרו כדי לענות על בעיות ממשיות: כמו שנראה להלן, מאז מלחמת העולם השנייה התבסס שוק הבריאות האמריקני על ביטוח בריאות, שעיקרו היה דרך מעסיקים; כך יכלו חברות הביטוח להימנע מבעיית הברירה השלילית (adverse selection) שבה אנשים עם נטייה למחלות יכבידו עליהן ויהפכו את המודל ללא כלכלי. לחברות ביטוח פרטיות לא השתלם לבטח זקנים, משום שבפרמיה בגודל סביר ההוצאות עליהם גדולות יותר מההכנסות מהם; ומעוטי יכולת העדיפו לוותר על ביטוח בריאות לטובת הוצאות דחופות יותר. אך הכוונות הטובות הובילו לבעיות גדולות בהרבה ממה שהיה קודם לכן.[31]
כפי שכתב מומחה הבריאות מייק הולי,[32] חלק מהסיפור הוא עניין של ביקוש והיצע. המחירים בשוק החופשי מהווים איתות לתיאום בין הביקוש להיצע: אם הביקוש עולה וההיצע נשאר זהה, המחירים עולים. המחירים העולים מזמינים את השחקנים הקיימים להרחיב את שירותיהם ומעודדים שחקנים חדשים להיכנס לתחום, וכך ההיצע עולה גם הוא והמחירים יורדים שוב. זה קורה כאמור בשוק רגיל. אבל בארה"ב הביקוש הוגדל מאוד בעקבות התוכניות הממשלתיות – אבל צד ההיצע, של הכשרת הרופאים ושל פתיחת בתי חולים, הוגבל בנוקשות. המדינות בארה"ב השולטות בהיתרים ובתקנים להכשרת רופאים, ובפועל נותנות את השליטה לאיגוד הרופאים האמריקני, AMA. האיגוד, כמו כל קרטל, מונע הכשרה של רופאים רבים חדשים. כשהביקוש עולה, וההיצע אינו עולה באותו קצב, המחיר עולה. ומכיוון שאחוז נכבד ממחירי הבריאות הוא התשלום לצוותי הרפואה, המחיר של שירותי הבריאות בכללו עולה.
כשלא אתה משלם את המחיר
אבל זה לא הכול. שאר שוק הבריאות בארה"ב הוא אכן פרטי, אבל מעסיקים הרוכשים ביטוחי בריאות למועסקים שלהם מקבלים פטור ממס. הפטור הזה שווה ערך לכ-280 מיליארד דולר של כספי מיסים שאינם משולמים,[33] מה שראוי להיחשב כסוג נוסף של השתתפות ממשלתית (שאינו נמנה על ידי ה-OECD בכלל ההוצאות הממשלתיות). אבל הפטור הזה בעייתי גם מבחינה מהותית בהרבה: הוא גורם לכך שרוב האנשים – גם אלה שיש להם ביטוח בריאות פרטי – לא ישלמו על הבריאות שלהם בעצמם, בשונה מרוב השווקים.
מבחינה היסטורית, הפטור ממס על ביטוח בריאות של מעסיקים החל אחרי מלחמת העולם השנייה. בזמן המלחמה נוצר חשש שעקב ההיצע הקטן של עובדים תעלינה המשכורות שלהם והדבר יתבטא במחירים גבוהים של מוצרים, ולכן הוטלו מגבלות על העלאת משכורות. כפיצוי מסוים, מעסיקים רכשו ביטוחי בריאות לעובדים. לאחר המלחמה נערך דיון בשאלה אם ביטוחי הבריאות צריכים להיות מוכרים לצורך ניכוי מס והוחלט שלא: דהיינו, בעוד על משכורת המעסיק צריך לנכות מס, על ביטוח בריאות לעובד – לא. כך נוצר תמריץ ממשי למעסיקים לרכוש למועסק ביטוח בריאות, כך שתשעה מכל עשרה אמריקנים שיש להם ביטוח בריאות לא ממשלתי, מבוטחים על ידי המעסיק שלהם.[34]
יש לכך השלכות לא רצויות רבות, כמו כבילת אנשים למקומות העבודה שלהם,[35] אבל לענייננו הבעיה המהותית היא מעבר מתשלום ישיר לתשלום דרך צד שלישי. כאשר אדם אינו משלם ישירות על שירות, הוא פחות רגיש למחיר, וכתוצאה מכך המחירים עולים. ככל שיש יותר מתווכים בדרך, הרגישות למחיר פוחתת. במקרה של ביטוח בריאות בארה"ב ישנם לפחות שני גורמים מתווכים: המעסיק, וחברת הביטוח.[36]
כסיפור אופייני סיפר הכלכלן ראס רוברטס, בעל ההסכת הפופולרי EconTalk, שהוא קיבל מרופאת העור שלו מרשם למשחה נגד פטריות, וכשהוא הגיע לתשלום הוא גילה שמחיר שפופרת קטנה הוא 1,200 דולר. הוא היה בטוח שזו טעות בחשבונית, אבל לא: זה המחיר, אבל "אל תדאג, אתה לא תשלם 1,200 דולר". זה המחיר הרשמי, אבל המחיר בפועל למבוטח היה רק 15 או 30 דולר. זו אגב אינה התרופה היחידה לטיפול בפטרייה: יש תרופה שעולה דולרים בודדים, אבל התרופה הזאת, כך אמרה הרופאה, פועלת מהר יותר ולכן היא רשמה אותה.[37] לרופאה, כמובן, לא אכפת שחברת הביטוח משלמת כל כך הרבה, וגם ללקוח שקונה את התרופה ולא משלם עליה כמעט. נראה שגם חברת התרופות מרוויחה מהעניין שכן ייתכן ש-1,200 דולר היה רק המחיר הרשמי (sticker price), בעוד חברת הביטוח קיבלה "הנחה", שיכלה להציג אותה למעסיק, המשלם לה, כהישג שלה. וכך, חברות הביטוח משלמות על התרופות יותר כסף, מה שמאפשר להן להעלות את הפרמיה, ובכך להגדיל את הוצאות האמריקנים על ביטוח בריאות. השפעה מזיקה נוספת היא שאותם מחירים רשמיים ההולכים ומאמירים, פוגעים באנשים שאינם מבוטחים ונאלצים לשלם את המחיר המלא.[38]
במאמרו הקלאסי של מילטון פרידמן מ-2001, "How to Cure Health Care",[39] הוא העריך שההוצאות הממשלתיות והפטור ממס תרמו ביחד כ-60% מההתייקרות בשירותי הבריאות בארה"ב: הפטור ממס השפיע על כשליש מהעלייה, ומדיקייד ומדיקייר הוסיפו עוד רבע.
פרידמן מעלה נקודה שרבים נוטים להתעלם ממנה: ביטוח הבריאות במתכונתו הנוכחית שונה לגמרי מרעיון הביטוח כפי שאנחנו מכירים אותו בתחומים אחרים. ביטוח, בבסיסו, נועד להגן מפני קטסטרופות: אירועים לא צפויים שהמחיר שלהם עלול להיות כבד מאוד. מכיוון שאנחנו שונאי סיכון, אנחנו מוכנים לשלם מחיר קבוע ונמוך כדי להגן על עצמנו למקרה שניתקל באסון בעל השלכה כלכלית דרמטית. אבל ביטוח בריאות היום אינו מבטח רק מפני אירועים כאלה. אנחנו גם הולכים לרופא משפחה בביטוח כזה, ורוב הפרוצדורות הרפואיות שאנחנו עוברים, שרובן אינן בעלות השלכה כלכלית דרמטית, עוברות דרך הביטוחים.[40] דבר זה יוצר, כאמור, חוסר רגישות למחיר. בשוק הבריאות על כן, בשונה מתחומים כלכליים אחרים, התקדמות הטכנולוגיה מתבטאת רק בשיפור הטיפול ולא בחיסכון במחיר. האפשרות לפנות לבדיקה וטיפול רפואי ללא מחשבה שנייה אומנם משפרת את איכות החיים במידה מסוימת, אך טיפול חינמי גורר גם פניות מרובות ובלתי נחוצות אשר סכנת רפואת יתר (יאטרוגניקה) בצידן. שביל הזהב של מימון עצמי המרסן אותך מלפנות לבדיקת רופא על כל עיטוש הוא פתרון הגיוני. מובן שהמחיר צריך להיות סביר, אך מחיר סביר הוא בדיוק מה שמושג במערכת המבוססת על שוק חופשי תחרותי.
אומנם בחלק מהביטוחים בשוק החופשי קיים מנגנון של השתתפות עצמית אשר מונע במידת מה את הבעיה, אך על רוב הטיפולים השגרתיים קיימת רגולציה כבדה ופטורים רבים המגבילים מנגנון זה, כך שבדרך כלל המאפיין של שקלול העלות לעומת התועלת, החיוני בכל שוק, נעדר במידה רבה משוק הבריאות; ועל התוצאות אנחנו (במיוחד האמריקנים, אבל לא רק) משלמים ביוקר.
רגולציות, רגולציות, רגולציות
גם מבחינת בתי חולים ומתקנים רפואיים הסיפור עגום: ממשל ניקסון חוקק בשנות השבעים חוק המחייב מדינות לדרוש מכל מתקן רפואי חדש (בתי החולים והמרפאות בארצות הברית הינם פרטיים) ומכל מתקן רפואי קיים המבקש להתרחב לקבל "אישור נחיצות" (Certificate of Need – CON), מתוך טענה ש"יותר זה פחות": אם יש יותר מדי מיטות בבית חולים, כך נטען, הדבר יוביל את בית החולים למלא את המיטות גם כשאין הדבר הכרחי, בגלל הצירוף של פערי ידע (החולה אינו יודע אם הוא צריך להיות מאושפז או לא) ותשלום שאינו ישיר (לחולה פחות אכפת להתאשפז כי לא הוא שמשלם).[41] אך בפועל הדבר אינו פועל לטובת המטופלים, ורק מונע תחרות היכולה להגדיל את ההיצע ולהוריד מחירים. המחקר הוכיח שההיגיון-לכאורה מאחורי ה-CON אינו עובד בשטח[42] – לא שזה היה צריך להפתיע מי שמחיל את ההיגיון של השוק החופשי גם על כלכלת הבריאות. חובת ה-CON הפדרלית בוטלה ב-1987, אבל עדיין קיימת בשני שלישים ממדינות ארה"ב ומגבילה עד מאוד את היצע המתקנים הרפואיים, תוך יצירת מונופולים אזוריים ודיכוי תחרות.[43] כדאי לשים לב למוטיב רגולטורי חוזר, כאן כמו במקומות אחרים – בעיה שיוצרת רגולציה אחת מזקיקה רגולציה נוספת כדי "לתקן" את המצב, ואז רגולציה שלישית וכן הלאה. בפועל "מפל ההתערבות" הזה, כאן כמו במקומות אחרים, פותר אולי בעיה קטנה אך יוצר בעיות גדולות יותר, והתוצאה היא מציאות גרוטסקית יותר ויותר.[44]
כאן לא נגמרות כל הבעיות, ונזכיר אחרונה חביבה: הרגולציה. שוק הביטוח בנוי באופן כללי על הבחנה בין מבוטחים שונים. מי שנמצא בסיכון גבוה יותר משלם פרמיה גבוהה יותר, משום שהוא מטיל יותר סיכון על חברת הביטוח, ובפועל מקבל שירות יקר יותר. לדוגמה, אם יש לאדם סיכוי של 50% ללקות בסרטן ריאה בעשור הקרוב, ביטוח בריאות שיכסה טיפולים כאלה יהיה שווה בשבילו יותר – ויעלה לחברה יותר – מאשר לאדם שהסיכוי שלו הוא אלפית האחוז. מה יקרה אם יאסרו על חברת ביטוח "להפלות" בין אנשים עם סיכונים שונים? הפרמיה תעלה לכולם, כי החברה תצטרך לכסות איכשהו את ההפסד שלה מבעלי הסיכון הגבוה. זה לא דיון תאורטי – זו המציאות בארה"ב, שבה חלות רגולציות כבדות על ביטוחי בריאות, המייקרות אותם מאוד. והמצב רק הולך ומחמיר עם השנים. כך לדוגמה תחת אובמה-קייר נאסר על מבטחים לגבות יותר ממבוטחים על בסיס מצב רפואי קודם.[45] הרגולציה הזאת, כמו גם רגולציות רבות אחרות הקיימות במדינות שונות בארה"ב, תורמות את חלקן לעליית מחירי הביטוחים הרפואיים. אפשר כמובן לתמוך בכל הרגולציות האלה – אבל בשום פנים ואופן אי אפשר לצפות שהן לא ישפיעו על המחיר כלפי מעלה.
ארה"ב אינה דוגמה טובה לשוק בריאות חופשי. אכן יש לה מאפיינים של שוק חופשי שאין במדינות אחרות – מילטון פרידמן קרא לה מן הסיבה הזאת "חצי-סוציאליסטית" – ועל כן יש לה יתרונות מסוימים על פני מדינות אחרות: לא במחיר אבל בהחלט באיכות ובחדשנות של טיפול רפואי. המערכות הן פרטיות ולא ממשלתיות. המרפאות ובתי החולים מקיימים תחרות על לב הפציינטים, וחברות התרופות מתחרות על היכולת להכניס תרופות לשוק ולמכור אותן לחברות הביטוח. לא לחינם רבים אוספים כסף וטסים מכל העולם לטיפולים מיוחדים בארה"ב דווקא. אילולא היה שם שוק חצי-פרטי שכזה, לאותם אנשים לא היה בכלל לאן לפנות, ולא היה עוזר כל הכסף שבעולם.
האם יש מודל טוב יותר? אפשר לדבר על ארה"ב של ראשית המאה העשרים, שבה באמת שוק הבריאות היה פרטי, שווה לכל נפש, ולא התבסס על ביטוחים דווקא. עם זאת מדובר בתקופה אחרת ולכן קשה להשוות מבחינת תוצאות.
השאלה אינה מהו השוק האידיאלי, כזה שאינו קיים,[46] אלא מה הכיוון הנכון כדי לטפל בבעיות ולשפר את המצב: האם הכיוון של יתר מעורבות ממשלתית, או הכיוון של יותר בחירה ומתן יותר מקום למנגנוני השוק לפעול. הניסיון מארצות הברית מלמד – בניגוד גמור לטענה המקובלת – שכמו בשדות אחרים, גם כאן פתיחת השוק לתחרות חופשית וצמצום המעורבות הממשלתית הם פן חיובי, בעוד מעורבות ממשלתית יכולה להיות הרסנית למדי.
שוויון: מילה נהדרת, פרקטיקה מזיקה
אלא שכאן עולה השאלה המוסרית. באיזו מידה היינו רוצים שהטיפול הרפואי יהיה תלוי ביכולתו של אדם לשלם בעבורו? רבים יכולים להודות שאין דבר מקומם במיוחד בזה שלעשירים יש יכולת לרכוש יותר מוצרי אלקטרוניקה ומזון, שהם יכולים ליהנות מכרטיסי טיסה במחלקה ראשונה ומשלוש-ארבע מכוניות פרטיות, אבל האפשרות שעשירים ייהנו משירותי בריאות טובים יותר גורמים לרוב האנשים להתחלחל. למה שרק משום שיש לאדם יותר כסף הוא יהיה זכאי לחיים ארוכים יותר ובריאים יותר?
בעניין זה יש לשים לב לכמה נקודות.
ראשית, גם ברפואה היום אין שוויון בין עניים לעשירים. בארץ יש דרגות שונות של ביטוחים משלימים, כך שאם יש לך כסף אתה יכול לקבל יותר טיפולים, מרופאים מומחים יותר. יש גם רפואה פרטית לסוגיה, ומי שמוכן להוציא עליה כסף מקבל טיפול טוב יותר. אתה יכול אפילו לטוס לחו"ל כדי לקבל טיפול מורכב. ואף אחד איננו מונע ממך לשכור רופא פרטי. כל זמן שאיננו מנסים לאכוף "שוויון כלפי מטה", שפשוט ימנע מאנשים שירות טוב בשם השוויון (כולל איסור על רפואה פרטית ועל ביטוחים משלימים ואיסור על יציאה לחו"ל), לעולם לא נגיע לשוויון בבריאות.
שנית, כלכלה היא עניין של ניהול משאבים המצויים במחסור, ושוק הרפואה אינו נמלט מהמחסור הזה. וכמו בכל מערכת כלכלית, עלינו לבחור בין שאיפה לשוויון לבין הגדלת העוגה. ככל שימנעו מבעלי ממון להתרפא במוצרים חדשניים, יימנע פיתוח של מוצרים ושירותים חדשים, שהם בהכרח מתחילים בהתחלה כמוצר יוקרה ורק אחר כך עוברים לשאר הציבור. כמו שכתב פרידריך האייק בספרו "חוקת החירות",[47] כל מי שחפץ בקדמה חייב בהכרח לתמוך באי-שוויון, כי הדרך היחידה לקדמה היא לאפשר למעמד מצומצם לנסות על עצמו את המוצרים החדשניים. אי-שוויון, אם להשתמש בלשונם של מתכנתים, אינו "באג" אלא "פיצ'ר", תכונה חיובית מהותית של המערכת הכלכלית.
שלישית, גם במערכת סוציאליסטית אין ולא יכול להיות שוויון. מה שקורה במערכות כאלה הוא עלייתו של המְקוֹרָביזם. אם אתה מכיר את האנשים הרלוונטיים, תקבל שירות טוב יותר. אתה יודע למי להרים טלפון? זכית. אם ניזכר בסיפור של ד"ר חי־עם מהפתיחה, הסיבה שהוא היה כל כך דמיוני היא שלא באמת ייתכן שאדם מקושר היטב כמוהו ישכב במסדרון. מי ששוכב במסדרון אינו מי שאין לו כסף, אלא מי שאין לו קשרים.
האפליה הזאת יוצרת עיוות גדול בהרבה מאשר השאלה כמה כסף תוציא מהכיס. ראשית, קשרים הם עניין קשיח בהרבה מאשר יכולת השגה (או איבוד) של כסף. אם נולדת במקום הנכון ולאנשים הנכונים – זכית. אם לא – חבל. שנית, כסף אפשר לגייס, או להוציא ולוותר על דברים אחרים גם אם אתה לא עשיר גדול. קשרים הם דבר שהרבה יותר קשה להשיג אם אין לך. שלישית, כסף הוא מניע לפעולה: תשלום יוצר תמריץ אצל מקבלי התשלום להגדיל את ההיצע וליצור אפשרויות נוספות. לעומת זאת קשרים אינם יוצרים תמריץ כזה, והם גורמים למערכת לקפוא ולהידרדר. "שוויון" על בסיס תשלום גורר אם כן אי־שוויון על בסיס של פרוטקציות וקשרים, ולפחות בעיניי הדבר גרוע בהרבה.
איך למדוד כישלון או הצלחה של מערכת בריאות
עד כאן עסקנו במצב בארצות הברית, וכן בבעיה של השאיפה לשוויון. אבל מה קורה אצלנו בארץ? האם מערכת הבריאות אכן במשבר? ואם כן, מה סיבותיו?
עיתונאים מתקשורת המיינסטרים נוטים לטעון, באלפי כתבות לאורך השנים, שאכן המשבר חמור. לעומת זאת כותבים הנוטים יותר לימין כלכלי מגמדים אותו. מורי אמיתי כתב ב'מידה' בשנת 2015 ש"מערכת הבריאות בישראל במצב טוב מאוד, וממשלת ישראל פעלה בשנים האחרונות על מנת להמשיך ולשמר את זה";[48] ותום שדה, בפוסט אורח בבלוג של אורי כץ ב'הארץ', טען שאמנם יש במערכת בעיות אך במדדים אחרים היא דווקא מצטיינת.[49]
אחת הבעיות היא שקשה מאוד למצוא מדדים אמינים לאיכות מערכת בריאות. ישראל היא באחד המקומות הגבוהים בעולם מבחינת תוחלת החיים, לדוגמה. לאחרונה דורגה ישראל במקום השישי בעולם במדד היעילות בבריאות של בלומברג, המודד את היחס בין ההוצאה על בריאות לבין תוחלת החיים[50] – אבל על תוחלת החיים משפיעים משתנים רבים מאוד, לא רק מערכת הבריאות.[51] מדד פופולרי הוא מספר מיטות אשפוז לנפש, אבל גם המדד הזה נתון לפרשנויות רבות, ולא ברור עד כמה הוא משקף איכות של מערכת בריאות.[52]
בעיה קרדינלית יותר היא – להשוות למה? הדבר מזכיר את הבדיחה על שני הכלכלנים, שאחד מהם שאל את חברו מה שלום האישה, והלה ענה: "בהשוואה למה?". אין משמעות לאמירה שמערכת היא "במצב רע", אם אין קנה מידה. וקנה המידה של השוואה למדינות ה-OECD הוא בעייתי במקרה שלנו, המבקש לדון בשאלה מן הפן של שוק חופשי, משום שכל מערכות הבריאות הללו הן סוציאליסטיות במובהק – כשהמדינה השונה יותר מכול היא ארצות הברית, ואותה כבר פסלנו כחלופה סבירה בפרק הקודם. הדבר שקול למציאות היפותטית שבה ברית המועצות הייתה משליטה את הקומוניזם על כל רחבי כדור הארץ. האם ניתן היה אז לומר שהמצב רע? למה היינו משווים?
בחינה אפשרית יכולה להתקיים בתוך ארצות הברית. ניתן להשוות בין עלויות הטכנולוגיה בשוק הרפואי הכללי לבין זה המשוחרר ממעורבות ממשלתית, כמו ניתוחים קוסמטיים או ניתוחי לייזר. בשווקים האלו, התקדמות הטכנולוגיה מובילה לא רק לשיפור באיכות אלא גם לחיסכון במחיר, כמו שהיינו מצפים משוק חופשי שבו התשלומים הם ישירים ולא דרך צד שלישי.
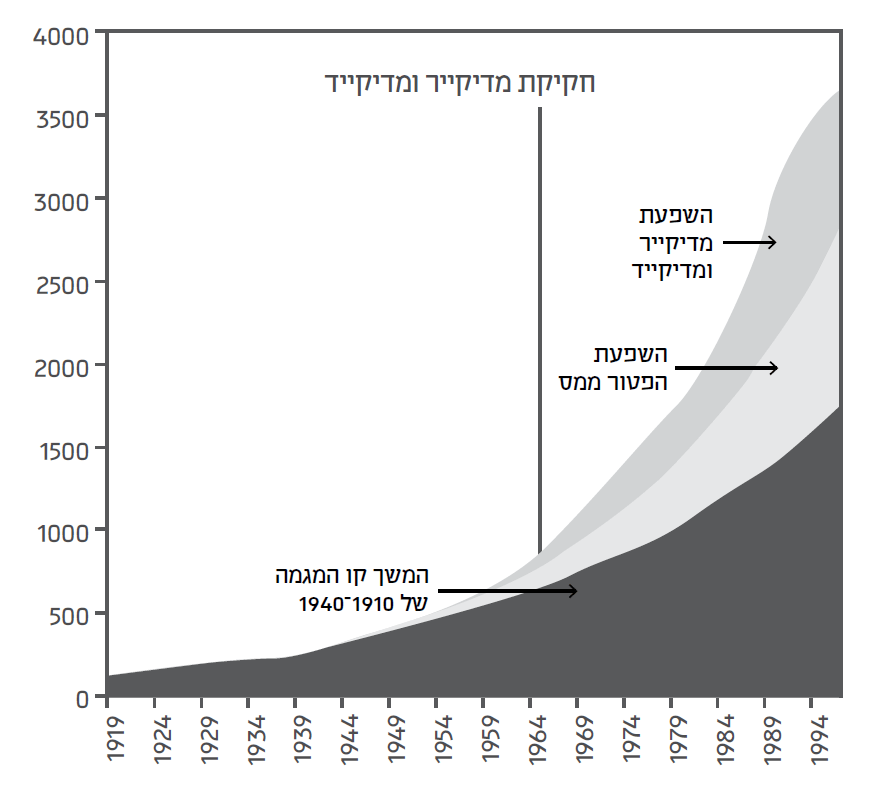
בארה"ב ניתן גם להשוות את מדד המחירים בשוק זה לעומת מדד המחירים הכללי. תרשים 3 לעיל לימד אותנו שהחל ב-1965 אנחנו רואים זינוק במדד המחירים של שירותי הבריאות יחסית למדד המחירים הכללי, מה שמרמז לנו שהעובדה שהשוק הזה "סוציאליסטי למחצה" אחראית לעלייה במחירים ולפיכך לירידה ביכולת להשיג שירותי בריאות. תרשים 4 נקט דרך אחרת: הוא עוסק בהוצאה הציבורית על בריאות, ומשווה בין המגמה עד 1940 כפי שהיה אילו הייתה ממשיכה הלאה, לבין ההוצאה בפועל. השינוי הזה במגמה מתרחש, ואף ביתר שאת, במערכות מולאמות. הנה למשל היסטוריית ההוצאות על בריאות בבריטניה מאז שנת 1920:[53]
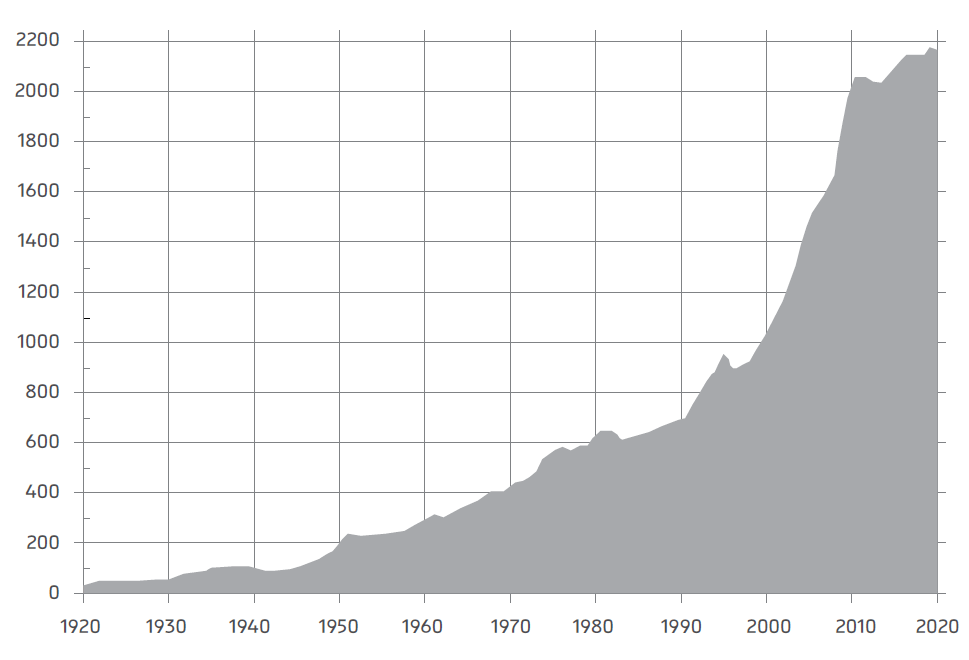
ניתן לראות שקו המגמה עד שנות הארבעים, לפני ההלאמה המסיבית של שירותי הבריאות אחרי מלחמת העולם השנייה, השתנה בחדות מאמצע שנות הארבעים ואילך, ואף הלך וגבר משנות התשעים והאלפיים.
כמו כל מדד, אפשר לפרש אותו בכיוונים שונים. אפשר לטעון שההוצאה הציבורית הגוברת בבריאות היא דווקא סימן טוב, כי כך יש לציבור יותר בריאות וזה הדבר שהוא מעריך מכול. עם זאת, נראה שחוסר היעילות של מערכות בירוקרטיות המוכר לנו מכל מקום אחר אינו פוסח על מערכת הבריאות. וכדברי הרופא הבריטי מקס גמון שחקר את מערכת הבריאות הבריטית, המצוטט על ידי מילטון פרידמן: ב"מערכת בירוקרטית… תוספת בהוצאה תבוא יחד עם ירידה בתוצרת… מערכות כאלה תפעלנה כ'חורים שחורים' ביקום הכלכלי, והן בו-זמנית יונקות משאבים ומצטמצמות במובן של 'ייצור נפלט'".[54]
מכל מקום סביר מאוד שמערכת שבה אנשים מאושפזים במסדרון יכולה להשתפר; יישום של ההיגיון של השוק החופשי בתחום הבריאות יוכל לקדם גם את השוק הזה, שממשלות מתעקשות לנסות להשתלט עליו ולהופכו לגיהינום בירוקרטי.
קיצור תולדות קופות החולים
כפי שנאמר לעיל, למעט כמה מאפיינים חשובים, מערכת הבריאות הישראלית נמצאת דווקא במצב טוב יחסית למקבילות רבות שלה בעולם. נראה שהדבר נובע מכך שהיא נוצרה מיוזמה חופשית ומתחרות, וזו לא דוכאה לגמרי על ידי המדינה. להבדיל מבריטניה, לדוגמה, שבה הולאמה מערכת הבריאות כולה, בישראל נוצרו קופות חולים בחסות הסתדרויות העובדים, ולהן היה כוח פוליטי מספיק כדי למנוע השתלטות כוללת של המדינה על התחום.
נחזור להתחלה. בתי חולים בארץ ישראל קמו הרבה לפני קום המדינה, ושוק הבריאות שגשג על בסיס של יוזמה חופשית ופילנתרופיה. כבר ב-1838 פתחו הבריטים בירושלים מרכז לעזרה רפואית, וב-1844 הוא הפך לבית חולים בחסות המיסיון, שנועד בעיקר ליישוב היהודי. ב-1843 הסכים היישוב היהודי להצעת מונטיפיורי להקים מרכז רפואי יהודי, בניהולו של ד"ר שמעון פרנקל שהובא לשם כך מגרמניה. "המרפאה הבריטית ומרפאת מונטיפיורי פתחו עידן חדש בשירותי הבריאות בירושלים. בשנים 1838–1914 הוקמו בירושלים בלבד 12 בתי חולים וכן מרפאות רבות".[55] לעדת הפרושים הייתה חברת ביקור חולים משלה, ובתגובה להקמת בית חולים מטעם הברון רוטשילד (1854) הקימה בית חולים משלה – 'ביקור חולים'. לבני הקהילה הספרדית הייתה חברה רפואית משלהם, במימון יהודים עשירים מסלוניקי, ושמה 'משגב לדך'. החברה שכרה רופא שביקר את החולים בבתיהם בחצי המחיר, ופתחה בית מרקחת שמומן מדמי חבר ומתרומות פרטיות. ב-1879, כשעבר בית החולים רוטשילד לבניינו החדש מחוץ לחומות, קיבלה 'משגב לדך' את הבניין ופתחה בו בית חולים משלה, בשם זה. ב-1896 הוחל בהקמת בית חולים חדש, בניהול ד"ר משה ואלאך – בית החולים 'שערי צדק'. בית החולים מאיר רוטשילד עבר בשנות ה-20 של המאה ה-20 לניהולה של ההסתדרות הציונית הדסה, וזו הרחיבה את פעילותה בירושלים עד שפתחה ב-1939 את בית החולים הדסה הר הצופים.
קופות החולים הוקמו בארץ במתכונת שהועתקה ממדינת הרווחה הקייזרית בגרמניה (הכינוי העברי "קופת חולים" הוא תרגום-שאילה מגרמנית, Krankenkasse), אלא שבארץ ישראל הן הוקמו, מטבע הדברים, באופן של יוזמה פרטית. בדצמבר 1911 הוקמה "קופת חולים של הסתדרות הפועלים החקלאים ביהודה", בעקבות תאונה שבה איבד פועל את ידו בעבודה בפרדס. הסתדרויות נוספות פתחו קופות חולים משלהן, ואלה אוחדו ב-1921, זמן קצר לאחר הקמת ההסתדרות, ל"קופת חולים הכללית של הפועלים העבריים בארץ ישראל", שב-1935 הוכפפה פיננסית להסתדרות. קופות חולים מתחרות נפתחו, הן של ההסתדרות הלאומית ('קופת חולים לאומית') הן של גורמים אחרים ('קופת חולים מאוחדת' שהיא איחוד של 'קופת חולים עממית' ו'קופת חולים של הציונים הכלליים' שנוסדו בשנות השלושים של המאה העשרים; וכן 'קופת חולים מכבי'). קופות החולים פעלו עם רופאים שחתמו איתם חוזים, פתחו מרפאות ובתי חולים משלהן או שפעלו עם בתי חולים חיצוניים – כשרוב הפעילות הייתה לא למטרת רווח.
עם קום המדינה קיבלו הקופות מימון גם מתקציב המדינה, מה שהיה כרוך במאבק פוליטי בלתי פוסק על חלוקת התקציבים. הקופות, שידעו שגירעון שלהן יוביל את הממשלה להזרים תקציבים להצלתן, נכנסו פעם אחר פעם לגירעונות כבדים. הממשלה אסרה עליהן להעלות את מיסי החבר וכפיצוי הרחיבה את תקצובן, מה שהחריף את חוסר האחריות התקציבית של הקופות.[56] קופות החולים של ההסתדרויות, בעיקר, נכנסו לגירעונות כבדים ו"זכו" – בעיקר קופת החולים הכללית – לתוכניות הבראה חוזרות ונשנות, ללא הועיל.
בתחום בתי החולים, משרד הבריאות השתלט באופן זמני על הקמת בתי חולים חדשים. הכוונה הייתה להכפיף בסופו של דבר את בתי החולים לרשויות המקומיות, אך כוונות לחוד ומציאות בירוקרטית לחוד: בתי החולים הממשלתיים נותרו בידי הממשלה, ולמרות המלצות של ועדות שונות לאורך השנים, לא יצאו מידיה עד עצם היום הזה.
המשבר הפיסקלי המתמשך במערכת הבריאות הביא להקמה ועדת חקירה ממלכתית: ועדת נתניהו, שהוקמה ביוני 1988 והגישה את המלצותיה באוגוסט 1990, הגיעה לשתי המלצות עיקריות: האחת, הפיכת בתי החולים לתאגידים עצמאיים. זאת בשל ניגוד העניינים המובהק בין תפקידו של משרד הבריאות כרגולטור, הקובע בין היתר את התעריפים והתקנים, לבין תפקידו כמפעיל שירותי בריאות, הכפופים לאותם תעריפים ותקנים. השנייה, לכונן חוק ביטוח בריאות ממלכתי.
שר הבריאות דאז אהוד אולמרט החל לקדם במרץ את תיאגוד בתי החולים בהתאם להמלצות הוועדה, אך נתקל בהתנגדות עזה של ארגוני הרופאים והאחיות, שחששו שהתקנים שלהם ייפגעו. משהתחלפה הממשלה ומונה שר הבריאות חיים רמון, נטש זה את ההמלצה הזאת ועבר לאמץ את ההמלצה הקרדינלית השנייה של ועדת נתניהו: חוק ביטוח בריאות ממלכתי. החוק נתקל בהתנגדות גורפת מצד ההסתדרות ונפל בהתחלה. רק לאחר שחיים רמון רץ לראשות ההסתדרות הוא הצליח להעביר את החוק.
ערב החוק, רוב מכריע של אזרחי ישראל היו חברים בקופת חולים כלשהי או מבוטחים בביטוח בריאות. רק כ-250 אלף איש לא היו מבוטחים. החוק החדש חייב אותם לשלם מס בריאות וכפה עליהם להיות חברים בקופה כלשהי. על פי החוק, התשלום לקופות אינו מתבצע ישירות לקופות מהאזרחים ומהמעסיקים, אלא דרך הביטוח הלאומי ומשרד הבריאות, על ידי נוסחה הנקראת "נוסחת הקפיטציה", שבה הקופות מגישות את הנתונים על מספר החברים בהן ומאפייניהם הדמוגרפיים, והמדינה מחלקת את תקציב הבריאות (שכחציו [52.4%] מגיע ממס הבריאות וכחציו [41.1%] השלמה מתקציב המדינה, כלומר ממיסים כלליים) בהתאם לגיל, ולאחרונה גם בהתאם למין ולמקום המגורים של המבוטח.[57]
דבר זה יצר עיוותים, מכיוון שהתחרות בין הקופות היא על תקציב מהמדינה ולא ישירות מהמבוטח. היות שהמבוטחים אינם משלמים ישירות על השירות, אין באמת מניע להתייעלות. התחרות בין הקופות אינה על כספי המבוטחים אלא על המבוטחים ככלי לקבלת תקציב מהמדינה, כאשר ככל שהקופה מניחה שהקפיטציה מוטית לטובתה לכיוון מסוים, דהיינו שההשקעה שלה במבוטחים תהיה נמוכה לעומת התשלום מהמדינה, היא תסתער על זה ותהיה מוכנה לשלם הרבה כסף על מעבר לקוחות, בלי שהדבר באמת יתרום לבריאות המטופלים, אלא אדרבה, ייגרע מתקציב שהיה יכול ללכת למקומות נחוצים יותר.
עיוותים מכוונים ומסוכנים
שוק הבריאות הישראלי מתנהל אמנם על בסיס שרידים של יוזמות חופשיות (בין היתר), אבל עדיין הוא פועל באופן ביזארי. כך למשל, מקור ההכנסה העיקרי של קופות החולים הוא משרד הבריאות – ומקור ההכנסה העיקרי של משרד הבריאות הוא קופות החולים. כיצד? כאמור למעלה, הכסף של מבוטחי הבריאות אינו מגיע ישר לקופות החולים, אלא נגבה על ידי ביטוח לאומי ומחולק על ידי משרד הבריאות בתוספת סכום נכבד מתקציב המדינה. ומה עושות קופות החולים עם הכסף? רובו הולך לתשלום לבתי החולים, שרובם ממשלתיים, כלומר בבעלות משרד הבריאות.
תקצר היריעה מלמנות את כל העיוותים במערכת הבריאות כיום. בתי חולים אינם יכולים לגבות תשלום על מיטות אשפוז כרצונם – הם כפופים לתעריף שקובע משרד הבריאות (שביד אחרת שלו מחזיק כאמור בבתי חולים בעצמו). בתי חולים גם אינם רשאים לקבוע את שכר אנשי הצוות בעצמם – הם כפופים, שוב, לתעריפים קבועים שנקבעו בהסכם קיבוצי עם ההסתדרויות השונות. למעשה, אנשי הצוות הרפואי אינם עובדים פרטיים אלא עובדי מדינה, על כל המשתמע. מדוע רופא צריך להיות עובד מדינה? לא ברור, אבל זה המצב.
יתרה מזו: התקנים קשיחים. בית חולים המבקש להשתמש בשני עובדים פרא-רפואיים במקום אחות אחת שעולה יותר משניהם (!) – אינו יכול. מי שמחלק את התקנים הוא משרד הבריאות, וכך כמו בכל תכנון ריכוזי נוצר מחסור ברופאים ובאנשי צוות רפואי, משום שהמתכנן הריכוזי אינו יודע מראש היכן להקדיש את המאמצים ואינו יכול לשלם בהתאם כדי למשוך מספיק אנשים שיוכשרו לתחום המסוים שבו יש מחסור. מעבר לכך, הכשרת הרופאים מהווה מכשול משמעותי: שיעור מסיימי לימודי הרפואה לנפש הוא הנמוך ביותר ב-OECD,[58] וגם לאחר שרופא צולח את שש שנות הלימודים, שנת הסטאז' שהוא מחויב לעבור חייבת להיות באחד מבתי החולים בארץ שאליו הוא משובץ בהגרלה. כן, בלי קשר למקום מגוריו, להעדפות שלו או של בית החולים, למידת ההתאמה האישית – הגרלה.[59] מובן שהשיטה הזאת גורמת לבעיות קשות, גם אם הולכים איתה כמו שהיא ורופאים נאלצים לעבור דירה או להתמחות בבית חולים נחשב פחות בהתאם לשיגיונות ההגרלה, וגם אם עוקפים את השיטה באמצעות שוק שחור, על כל בעיותיו.[60]
גם מספר האחיות העוברות הכשרה מדי שנה הוא קטן ביותר,[61] ושיעור האחיות לאלף נפש גם הוא נמוך מאוד.[62] הבעיות מחריפות משום שלפני כמה שנים הושם דגש כמעט בלעדי על "אחיות אקדמיות" על פני "אחיות מעשיות", שאינן עוברות מסלול אקדמי. דבר זה צמצם מאוד את היצע האחיות האפשרי במגוון של תפקידים ופעולות, בהתאם לרגולציה של משרד הבריאות, ותרם לעומס קיצוני על האחיות.[63] עם זאת, הסתדרות האחיות התנגדה לכל הקלה והרחבה של מספר האחיות, ולהחזרה והרחבה של סמכויות האחיות המעשיות[64] – משום שהאינטרס של ההסתדרות הוא שיהיו כמה שפחות עוסקים, כי צמצום ההיצע של העובדים מגדיל את המחיר שלהם, כלומר את השכר של כל מי שנמצא בפנים. דוגמה אופיינית היא הכנסת עוזרי הרופא לבתי החולים, שנתקלה בהתנגדות קשה של הסתדרות האחיות.[65] כך לדוגמה, שלחה הסתדרות האחיות ב-30 בינואר 2019 מכתב למנכ"ל משרד הבריאות ובו מחתה על שילוב עוזרי רופא בחדרי מיון, והדגישה שהיא הורתה לאחיות שלא לשתף איתם פעולה.[66]
כל הדברים למעלה תורמים תרומה של ממש לצמצום מספר מיטות האשפוז לנפש, משום שהם מעלים את שכרו של הצוות המטפל, שהוא הרכיב העיקרי בעלותה של מיטת אשפוז.
שוויון כלפי מטה
עם השנים, שוק הבריאות הלך בשני כיוונים מתחרים. מצד אחד, הממשלה לא הצליחה לדכא את היוזמה הפרטית, ומרכזים רפואיים ויוזמות רפואיות פרטיות הלכו ונפתחו; מצד שני, הח"כים והפקידים עדיין עושים כמיטב יכולתם להילחם בשוק הפרטי, כאילו הוא אויב הציבור מספר אחת. שוק הכלאיים של ביטוחים משלימים התרחב והלך, והיום כמעט אין אזרח בלי ביטוח משלים מעבר לחובה.[67] אך השוק הזה מתנהל לפעמים באופן אבסורדי מכוח הרגולציה של משרד הבריאות. כך לדוגמה חל איסור על הביטוח המשלים לכלול טיפולים מצילי חיים (!) או לכלול הנחה על תרופות שבסל הבריאות, או קיצור תורים. למה? כי זה פוגע בשוויון המקודש.[68] כלומר צריך שלכולם יהיה רע, אחרת לא יהיה שוויון.
השאיפה האבסורדית לשוויון אוכלת בכל פה ברגולציה גם בתחומים אחרים. כך לדוגמה נאסר על שר"פ – תשלום שאדם משלם לרופא בבית חולים כדי שדווקא הוא יטפל בו או ינתח אותו – בבתי חולים ממשלתיים, בשם "עקרון השוויון". אמנם הדבר פוגע בחולים הרוצים לשלם על טיפול מיטבי, פוגע ברופאים המבקשים פרנסה, פוגע במערכת כי הוא מבריח רופאים לשוק הפרטי, וגם לא שוויוני כשלעצמו משום שהוא יוצר פער בין מטופלים בבתי חולים כמו "הדסה" שבהם שר"פ מותר, לבין בתי חולים אחרים – אבל למי אכפת, העיקר שהברחנו את הכסף הטמא מבית החולים שלנו.
עיוות נוסף, שנכנס לא מזמן לתוקף, הוא איסור על רופאים לטפל באופן פרטי בחולים שהם טיפלו בהם במסגרת המערכת הציבורית, אלא לאחר המתנה של חצי שנה. גם כאן, החולים נפגעים,[69] הרופאים נפגעים,[70] אבל לפחות פקידי המדינה מרגישים טוב עם עצמם ויכולים לספר לעצמם שהם עזרו לרפואה הציבורית איכשהו.
התקנה נגד הצלת חיים
בעיה נוספת נוגעת למחסור המוכר במכשירי MRI ו-CT, והתורים הארוכים לשימוש בהם. ניתן היה לחשוב שמיעוט מכשירי ה-MRI בישראל נובע מאיזה כשל שוק: המכשיר מציל החיים יקר, והממשלה הקמצנית לא משקיעה את הכסף החיוני הזה. אך לא זה המצב. למעשה, יבואנים פרטיים ניסו להביא MRI לארץ בעצמם ונתקלו במחסום של משרד הבריאות. כל כך למה? הזכרנו לעיל את "אישור הנחיצות" הנדרש ממתקנים רפואיים חדשים בארה"ב; והנה, דבר כזה קיים גם אצלנו בכל הנוגע למכשור רפואי. תקנות בריאות העם (מכשירים רפואיים מיוחדים) התשנ"ד-1994 קובעות בדיוק כמה מכשירים מותר שיהיו בארץ. כך לדוגמה שיעור מכשירי ה-CT המרבי הוא אחד ל-120 אלף נפש; סורק IMRI בתהודה מגנטית בעל עוצמת שדה של 0.5 טסלה ומעלה – אחד בארץ; ובעוצמה פחותה מכך – עד שישה מכשירים בכל הארץ ולא יותר ממכשיר אחד באותו בית חולים. וכן הלאה. כלומר מי שמגביל את מספר המכשירים ומגביר את העומס על המכשור הקיים הוא הפקידים, כלומר המתכנן המרכזי, ולא השוק.
מה ההיגיון להגביל את מספר המכשירים? הטענה הבסיסית היא שככל שיהיו יותר מכשירים יהיו יותר אבחונים, והדבר יגביר את הביקוש לטיפול רפואי, כלומר יכביד על המערכת.[71] שימו לב למה שקורה כאן: המערכת הריכוזית פוגעת בבריאות הציבור מתוך שאיפה לחיסכון תקציבי. התואנה היא שזה מונע שימוש לא הכרחי – אבל מניין לנו שהשימוש אכן אינו הכרחי? אילו זה היה בשוק החופשי כבר מזמן היינו שומעים זעקות שבר כיצד הקפיטליזם הורג. אבל כך בדיוק המצב במערכות בריאות בניהול ריכוזי. במערכת הממלכתית בבריטניה, ה-NHS, זהו מוטיב ברור ומפורסם, וטיפולים רפואיים מקוצצים במודע. וגם בארץ, כמו שאנחנו רואים בעינינו, הדבר קיים.
והנה ההיגיון המוזר: מורידים את המחיר מלאכותית לציבור, ובכך מגבירים את הביקוש, ואז מכיוון שאין מספיק משאבים לביקוש שנוצר, מגבילים מלאכותית את הביקוש ופוגעים במי שמבקש למצוא תרופה למחלתו. קשה להאמין, אבל זו בדיוק המציאות במערכת הבריאות בארץ, ובמדינות רבות אחרות בעולם.
הטרגדיה של ויסות שוק התרופות
שוק התרופות הוא כר פורה במיוחד של עיוותים, שחלקם מקורם בחו"ל וחלקם מקורם כחול-לבן. ההתחלה היא כבר במערכת התקינה של מִנהל התרופות והמזון האמריקני (FDA). וכאן עלינו להקדיש כמה מילים למוסד רב-השפעה זה.
FDA הוקם ב-1906 כדי להגן על בריאות הציבור ולמנוע שיווק של מזון ותרופות רעילות. סמכויותיו הורחבו באורח דרמטי לאחר "אסון אליקסיר הסולפה" ב-1937 שבו מתו 105 בני אדם מתכשיר שקיבל את אישור FDA שלא התעקש על בדיקת רעילותו. מעמדו התחזק עוד יותר לאחר אסון התלידומיד: התרופה ששווקה בשנות ה-50 כתכשיר לטיפול בבחילות בהריון הובילה ללידתם של תינוקות בעלי מום רבים באירופה. בארה"ב סירב FDA לאשר את התרופה, וכך נמנע גורל דומה מתינוקות רבים בצד זה של האוקיינוס האטלנטי, וקרנו של ה-FDA עלתה. כדאי, אגב, לשים לב לכך שבין אם הרגולטור כשל (בשנות ה-30) ובין אם הוא הצליח (בשנות ה-50), התוצאה היא תמיד חיזוק כוחו של הרגולטור.
רוב הציבור נוטה לקבל את FDA כמערכת חיונית ומועילה. אך יש לו גם צד אפל, שלדעת כמה מן המומחים אף עולה על התועלת שבו. המערכת היום כה מורכבת ומסובכת, והרגולטור כה שואף להגן על עצמו, שחברות נזקקות להשקיע מאות מיליוני דולרים במחקרי ענק כדי להוכיח יעילות של תרופה (ולא רק בדיקה אם התרופה אינה מזיקה, כמו במקרי האליקסיר והתלידומיד). FDA מחליט, במקום החולים עצמם, אם הסיכון שווה להם או לא. מעבר לכך: הארכת הליך הפיתוח של תרופה מונעת הצלת חיים בכל זמן הפיתוח, וגם מייקרת את התרופה ומוציאה אותה מחוץ להישג ידם של חולים גם לאחר הפיתוח. מן הסיבה הזו, משנשאל מילטון פרידמן אם היה מבטל את FDA הוא ענה במילה אחת: "בהחלט", והסביר שנזקו הנסתר, רב מתועלתו הגלויה: במקרה של התלידומיד אכן ניצלו חיים, אך במקרים של תרופות שלא אושרו איננו רואים את החיים שלא ניצלו בגלל ההחלטה. מה שצריך לבוא במקום הרגולטור, אמר פרידמן, הוא פשוט האינטרס העצמי של חברות פרטיות שתפסדנה באופן דרמטי במקרה של נזק לציבור, ואנשים פרטיים שיהיו אחראים משפטית במקרים כאלה. מובן שאין זה פתרון מושלם, ואסונות קרו ויקרו – ראו מקרי האליקסיר והתלידומיד – אך גם הרגולטור אינו מושלם.[72] כך או כך, גם התומכים בקיומו של FDA אינם צריכים לתמוך דווקא בתוכן הרגולציה הנוכחית שלו, וגם התומך הנלהב בכל פרטי הרגולציה צריך להודות לפחות שהיא באה עם מחיר כבד, של ייקור התרופות והשהיית זמן פיתוחן – אלא שזה מחיר שהוא מוכן לקבל, כרע הכרחי.
אך זהו רק חלק אחד של המשוואה. חלק אחר הוא הפטנטים. היות שהליך הפיתוח יקר (בגלל הליך הרישוי היקר), מנסים לעודד חברות להשקיע בכל זאת על ידי כך שיבטיחו להן רווח גבוה. כיצד? על ידי מונופול חוקי, או בשמו האחר: פטנט. הפטנט מבטיח לחברת התרופות בלעדיות על ייצור ושיווק התרופה למשך זמן מוגדר. את הפטנט ניתן גם להאריך, אם חברת התרופות מראה שהוסיפה שיפור משמעותי. אלא שכיום השיפור המשמעותי המספיק להארכת פטנט יכול להיות גם מן הסוג של שינוי צורת הלקיחה, או מינון הכדורים, ועוד שיפורים שכאלה שמבחינת הצרכן אינם משמעותיים מאוד, אבל מבחינת החברה הם מאפשרים קצירת רווחי עתק. המערכת הזאת מעודדת חברות לחכות עם שיפורים עד הרגע האחרון של פקיעת הפטנט, וכך מונעת מהציבור ליהנות משיפורים מוקדם. נוסף על כך, חברות שיש להן פטנט העומד לפקוע מנהלות פעמים רבות משא ומתן עם חברות התרופות הגנריות לפני הפקיעה, ומגיעות להסדרים המאפשרים לשתי החברות ליהנות מהארכת הפטנט, על חשבון שאר הציבור. גם כאן, קבלה של מערכת הפטנטים הנוכחית כפי שהיא כדבר מבורך המעודד חדשנות ופיתוח תרופות חדשות, אינה יכולה להתעלם מכך שהיא אכן גורמת לייקור משמעותי של התרופות.
והנה, לאחר הפטנטים, מגיע השלב השלישי, בארץ הקודש: פיקוח על המחירים. כלומר, תרופות מרשם המשווקות בארץ אינן יכולות להימכר במחיר גבוה יותר ממה שקובע המפקח על מחירי התרופות במשרד הבריאות. נצטט את כותבי הספר 'מערכת הבריאות בישראל':[73]
לנוכח העובדה שפיתוח תרופה חדשה נמשך מספר שנים וכרוך בעלויות גבוהות, מוקנית למפתח התרופה בלעדיות באמצעות רישום התרופה כפטנט… אי-קיום תחרות מתבטא בדרך כלל במחירים גבוהים, ולכן נדרשת התערבות הממשלה לפיקוח על מחירי התרופות ועל כלל ההוצאה לתרופות, תוך נקיטת אמצעי פיקוח ובקרה שונים.
כך, כדי לעודד פיתוח תרופות, מעניקים פטנט כדי שהמחיר יהיה גבוה. לאחר מכן, כיוון שהמחיר הגבוה יש צורך בפיקוח ממשלתי על מחירי התרופות, הרי מדובר במונופול. האבסורד זועק לשמיים אך כך מתנהלת המערכת.
הפיקוח על מחירים יוצר כל מחלה אפשרית שפיקוח על מחירים יוצר בכל שוק אחר. ראשית, יש לדבר על מנגנון קביעת המחיר. כיצד פקידים יוכלו לקבוע מהו המחיר ה"נכון" או ה"הוגן" של תרופה? הדחף הראשוני הוא לנסות לשקלל את העלויות השונות ולפי זה לקבוע את המחיר (דגם "cost plus"). אלא שמי שמדווח על העלויות הוא החברה עצמה, והיא יכולה לנפח את העלויות ולדחוף למחיר גבוה יותר ממחיר השוק. הדבר מעודד את כל המעורבים לא להתייעל, מעודד יצרנים לייצר בעלויות גבוהות ומעודד יבואנים לייבא סחורה יקרה ככל האפשר.
זה המודל ששימש בישראל עד שנת 1998, ולאחר שהבינו את הבעיה פנו הפקידים לדרך אחרת: דגם ציטוט המחירים, או "השיטה ההולנדית", שעניינו התבוננות במחירים במדינות אחרות בעולם. אלא שגם חברות התרופות יודעות שמתבוננים במחירים שלהן בעולם, והדבר דוחף אותן להעלות מחירים בכל העולם ולא לאפשר הנחות מקומיות, משום שהדבר ישפיע על ההכנסות שלהן בשאר העולם. הדגם כולל בעיות נוספות, "החל מאימוץ אוטומטי של טעויות טכניות שנעשו במחירונים שפורסמו בחו"ל, דרך הצורך לבחון מחדש את כל השיטה בכל מקרה שאחת ממדינות הייחוס משנה את מדיניות הפיקוח שלה, וכלה באפשרות של השפעה של תופעות מקומיות בחו"ל שאין להן נגיעה לישראל", כדברי הספר הנזכר לעיל.[74]
דוגמה ברורה לניפוח עלויות מלאכותי עניינה התרופה קסנבילוקס, שחמישים חולים בישראל צורכים אותה. משנרשמה סוף סוף בארץ, לקראת הכנסתה לסל התרופות, זינק מחירה מ-40 אלף שקלים בשנה למטופל ללא פחות מ-543 אלף.[75] העיתונאים והמגיבים מיהרו להאשים את "תאוות הבצע" של החברות הקפיטליסטיות ואת הקפיטליזם בכללו, אך מובן שהכיוון שגוי. אין ספק שיש כאן מרכיב של תאוות בצע, אך בקפיטליזם תאוות הבצע מתועלת לכיוון חיובי של הורדת המחיר לצרכנים, כדי שהם יקנו את המוצר. מדוע כאן תאוות הבצע גרמה דווקא להקפצה של המחיר? לא הקפיטליזם הוא שגרם לכך אלא קיומו של סל התרופות, או במילים אחרות מעורבות של הפוליטיקה והפקידות בהון. כשחברת התרופות יודעת שוועדת הסל רגישה למחיר הרבה פחות מאשר החולה עצמו, היא יכולה להעלות את המחיר בלי שיהיה לה אכפת. ומי נפגע? החולים, שהכסף לעזור להם נגמר פתאום הרבה יותר מהר.
שנית, גם במקרה בו הצליחה המדינה לכופף את ידי חברות התרופות ולהפחית את העלויות, תמיד קיים החשש שהמחיר נמוך יחסית למחיר שיווי המשקל, ושבטווח הארוך ייגרם מחסור. זאת משום שבמקרה כזה לחברה אין אינטרס לייצר את המוצר, וכך הציבור בכללו ניזוק. כך קרה בישראל עם המחסור בחמאה בשנת 2019, וכך קרה גם בשוק התרופות כאשר תרופה מסוימת "נגמרה מהמדפים" ולחברה לא השתלם לייצר ולשווק אותה במחיר המפוקח.[76] מדובר בבעיה חריפה: בין השנים 2013–2015 הופסק לצמיתות שיווק של 227 תרופות, 84 מהן ללא חלופה גנרית רשומה.[77]
מה לעשות?
יש הרבה מה לעשות. ברגע שאנחנו מבינים שהדרך הטובה ביותר לנהל את משאבי הבריאות היא כמו בכל מערכת אחרת, על ידי השוק החופשי, יש לשנות את כל המדיניות בהתאם ככל שניתן. אפשר להתחיל מכך שקופות החולים יתנהלו כתאגידים עצמאיים, שכל אחד מהם יגבה לעצמו את התשלום מהחברים ומתרומות. בהמשך, אפשר להפוך את בתי החולים לתאגידים פרטיים (או בבעלות קופות החולים), ואת הרופאים והאחיות לשכירים בשירות המרפאות ובתי החולים השונים, במקום עובדי מדינה – ולבטל את הניהול הריכוזי של התקנים שלהם ושל שכרם.
אחת הרפורמות הנדרשות ביותר היא צמצום השליטה בצד ההיצע – כלומר ברופאים, באחיות ובשאר אנשי הצוות, שכיום נדרשים לעבור מסלול ארוך שחלק גדול ממנו אינו בהכרח רלוונטי לעבודתם היום-יומית. פתיחת השוק לעובדי רפואה נוספים, ומתן אפשרות לשימוש נרחב יותר בעובדים פרא-רפואיים, תפחית במידה ניכרת את המחירים, ותשפר בסופו של דבר את בריאות הציבור. הסתדרויות הרופאים והאחיות מתנגדות לכל מהלך שכזה בתואנה שהוא יפגע בבריאות הציבור, אך קשה שלא לראות שהסיבה האמיתית היא שהדבר יפגע בתנאיהם של מי שנמצאים כרגע במערכת; בדיוק כמו כל הסתדרות או קרטל אחר, הן הוקמו לא כדי לדאוג לבריאות הציבור אלא כדי לדאוג לאינטרסים של החברים הקיימים. בפועל, קיומו של היצע מגוון של רופאים מיטיב עם הלקוחות, כולל כאלה המוכנים לקבל שירות בינוני במחיר זול. אין שום הצדקה מוסרית למנוע מהם את זה.
פעולות מתבקשות נוספות הן מניעת התערבות בחוזים וולונטריים בין רופאים לבין פציינטים, ביטול הפיקוח על מחירי התרופות, ואף ביטול או למצער צמצום סל שירותי הבריאות ("סל התרופות"), הגורם לייקור התרופות ולפגיעה בחולים.[78] טיפול בנזקקים, כמו בכל תחום אחר, אינו מצריך הלאמה של התחום, אלא להפך: כמו בעבר, רופאים ומרפאות ובתי חולים ייתנו מעצמם שירות חינם או במחיר מוזל לאנשים הזקוקים לכך, ופילנתרופים שונים ימשיכו לתרום את חלקם החשוב בתחזוק מערכות בריאות ובעזרה לזקוקים לכך.
יש לזכור שרוב הפעילות החברתית שאנחנו בטוחים שרק המדינה יכולה לספק בוצעו בעבר (וחלקן מבוצעות גם היום) בהצלחה רבה על ידי המגזר האזרחי, בסולידריות אמיתית, וולונטרית, בלי מעבר דרך מנגנון המדינה הבירוקרטי האדיר. גם היום, שירותים רפואיים רבים מאוד לנזקקים באים דרך השוק הפרטי: בין אם אלה תרומות פרטיות לבתי חולים או לארגוני הצלה, מתנדבים בארגוני ההצלה, או ארגונים כמו 'יד שרה' – שאילו היו בידי המדינה בוודאי היו מובאים כסמל להכרח במעורבות שלה. עם זאת, גם במודל שבו המדינה היא הדואגת לנזקקים ופורשת רשת ביטחון חברתית,[79] אין זה מצריך כלל ועיקר שליטה שלה בשוק או פיקוח עליו. ניתן להעניק סיוע לכל נזקק באשר הוא נזקק ובהתאם למצבו הכלכלי: לסבסד את האדם ולא את המוצר.[80]
מובן שרוב הדברים החשובים ייתקלו בהתנגדויות אדירות, אידיאולוגיות וגם אינטרסנטיות, אם מישהו בכלל ינסה לפעול בעניין, ואינני חושב שמשהו מזה יקרה באופן גורף בזמן הקרוב. אך קריאת כיוון חייבים להציב, ומכוחה לפעול, אם צעד צעד ואם ברפורמה כוללת המעמידה את חופש הפרט במרכז, גם בתחום הבריאות.
תמונה ראשית: באדיבות ביגסטוק
[1] איתן חי-עם, "אני הזקן הזרוק במסדרון, אל תבואו לבקר אותי", הארץ, 20.12.2018.
[2] "ביום שישי האחרון קראתי ב'הארץ' את המאמר של ד"ר איתן חי־עם, לשעבר מנכ"ל משרד הבריאות, והחוורתי. איך הדוקטור המכובד והחכם הגיע למצב שהוא עומד למות לבד, בקצה המסדרון, עם טיטולים? כתבתי לו הודעה נרגשת, אף שהוא ביקש למות בשקט. חמש דקות מאוחר יותר התברר כי חי־עם בסדר", ראו: רביב דרוקר, "לאדון איקס לא היו קשרים אז הוא מת נבגד ומושפל", הארץ, 24.12.2018. "האם יכול להיות פייק-ניוז כשר?" צייצה הסופרת גפי אמיר בטוויטר, "לענד"תי לא. שיתפתי אמש את הטקסט, בחתימת ד"ר איתן חי-עם, ממנו השתמע שהכותב, איש רב פעלים במערכת הבריאות, אושפז במסדרון ביה"ח, מצבו קשה ואין עמו איש. בדיעבד זה היה סיפור בדוי. חשה שעשה על הקריאה שלי סיבוב". http://twitter.com/subtext100/status/1076452796080287745
[3] "מהמאמר בהארץ רבים הבינו שאני הוא החולה. קיבלתי המון טלפונים, מיילים וסמסים דואגים. אני בריא!!!! מתנצל בפני כל מי שדאג מבטיח להמשיך גם לדאוג לבריאותי וגם לדאוג למערכת הבריאות", כתב חי-עם.
[4] Kenneth J. Arrow, “Uncertainty and the Welfare Economics of Medical Care”, The American Economic Review 53:5 (Dec. 1963), 941-973.
[5] התמצות על פי Avik Roy, “The Gospel According to Ken Arrow”, National Review, 30.8.2010.
[6] ראו הלל גרשוני, "כשאת אומרת 'כשל שוק' למה את מתכוונת?", אתר מידה, 5.2.2018.
[7] ראו הלל גרשוני, "כלכלה חופשית היא הדרך המוצלחת ביותר לשגשוג וקדמה", אתר מידה, 24.1.2018.
[8] לדיון בקטגוריות האלו ראו לדוגמה במאמר “NoahLogic”בבלוג של הכלכלן ג'ון קוקרן (John Cochrane) The Grumpy Economist מתאריך 4.6.2017. וראו גם Avik Roy, “Liberals Are Wrong: Free Market Health Care is Possible”, The Atlantic, 18.3.2012; וכן בדברי קנת ארו (Kenneth Arrow) המובאים בפוסט ” ”on the welfare economics of medical care, a critical assessment בבלוג Nintil .
[9] ישראל קירזנר ופרידריק סוטה, "על מהותה ותפקידה של היזמות", השילוח 8 (שבט תשע"ח).
[10] Feixue Ren and Yanick Labrie, ”Leaving Canada for Medical Care”, Fraser Research Bulletin, June 2017.
[11] כך לדוגמה נכון ל-2017 ממוצע ה-OECD לזמן המתנה לניתוח קטרקט הוא 128 יום, זמן ההמתנה הממוצע לניתוח להחלפת מפרק ירך הוא 159 יום, ולהחלפת מפרק ברך – 182 יום. http://dx.doi.org/10.1787/888933603317. זמני ההמתנה בארה"ב כה קצרים עד שבדרך כלל אינם נמדדים בכלל. עם זאת ישנם כמה נתונים. בסקר שנערך ב-2001 בקרב אנשים שעברו ניתוח בשנתיים הקודמות, ענו 5% מהנסקרים בארה"ב שהם חיכו לניתוח יותר מארבעה חודשים. זאת לעומת 23% באוסטרליה, 26% בניו זילנד, 27% בקנדה ו-38% בבריטניה. במחקר שפורסם ב-1995 נמצא שאחוז המשתתפים שחיכה לניתוח מעקפים אלקטיבי יותר משלושה חודשים היה 0% (!) בארה"ב, לעומת 18.2% בשוודיה, 46.7% בקנדה ו-88.9% בבריטניה. מחקר משנת 1994 מצא שהזמן החציוני להמתנה להחלפת מפרק ברך עמד על שלושה שבועות בארה"ב לעומת שמונה שבועות בקנדה. Luiji Siciliani and Jeremy Hurst, “Explaining Waiting Times Variations for Elective Surgery Across OECD Countries”, OECD Health Working Papers, No. 7, OECD Publishing, Paris: 2017, 71.
[12] מדי פעם מוכרזות במדינות השונות תוכניות ממשלתיות למלחמה בתורים הארוכים. כל התוכניות האלו נכשלות משום שהן אינן מטפלות בגורם העומק לתורים, שהוא היותו של המוצר "חינם" למשתמש הקצה – כל משתמש, ולא רק הנזקקים.
[13] OECD מסווג את ההוצאות לשלושה סוגים: הוצאה ממשלתית או כפויה (כגון ביטוח חובה); וולונטרית (ביטוח לא כפוי); ו-Out-of-pocket (כגון קניית תרופות או תשלום ישיר לרופא). בכל מדינות המערב, ההוצאה מהסוג הראשון גבוהה בהרבה מכל אחת משתי ההוצאות האחרות, וברובן היא גבוהה גם משתיהן יחד.
[14] http://data.oecd.org/healthres/health-spending.htm.
[15] http://www.cbsnews.com/news/report-us-life-expectancy-lowest-among-wealthy-nations-due-to-disease-violence/ מאז 2016 תוחלת החיים אפילו יורדת: Jamie Ducharme, “U.S. Life Expectancy Dropped for the Third Year in a Row. Drugs and Suicide Are Partly to Blame”, Time Magazine 29.11.2018. אומנם גם בקנדה נעצרה ב-2017 העלייה בתוחלת החיים, ובחלק מהמחוזות היא התחילה לרדת: http://bit.ly/2ICZSnS.
[16] תמותת התינוקות ב-2017 הייתה 5.8 ל-1,000 לידות חי בארה"ב, לעומת 4.0 באיחוד האירופי ו-3.4 בישראל.
[17] בישראל 85.2 אחוזים הגדירו את מצב בריאותם כ"טוב" או "טוב מאוד", בבריטניה – 69.8 אחוזים, ובממוצע ה-OECD – 68.2 אחוזים. יש להדגיש שהתשובות במדינות הנמצאות בראש הרשימה – ניו זילנד, ארה"ב, קנדה, אוסטרליה וישראל – אינן ניתנות להשוואה ישירה למדינות האחרות משום שהשאלונים מנוסחים בהן בצורה שונה משאר המדינות, המטה את התוצאות כלפי מעלה. עם זאת גם בין המדינות האלה ארה"ב נמצאת כאמור במקום טוב מאוד. ראו http://dx.doi.org/10.1787/health_glance-2017-13-en . לסקירה על מבני השאלונים השונים ועל הייחוד של השאלון בישראל, ראו Baruch Levi, “Perceived health status in a comparative perspective: Methodological limitations and policy implications for Israel”, Israel Journal of Health Policy Research, 2017.
[18] ראו http://data.oecd.org/healthstat/deaths-from-cancer.htm
[19] ראוhttp://dx.doi.org/10.1787/health_glance-2017-40-en
[20] לפי מטה-אנליזה שנערכה ב-2017, תוספת של 10% בהוצאה על בריאות מפחיתה את מספר המיתות רק ב-1.3%, ומאריכה את תוחלת החיים ב-0.4% בלבד. Chris Doucouliagos, “Health-care spending has only a modest effect on lifespan and premature death”, The Conversation, 4.4.2017, http://bit.ly/2Z1mzaw .
[21] נכון לשנת 2016, 40% מהאמריקנים מגיל 15 ומעלה היו בעלי עודף משקל. בישראל, לשם השוואה, הנתון היה 18.8%. OECD Obesity Updater 2017 .
[22] Andreew Fenelon, Li-Hui Chen, Susan P. Baker, “Major Causes of Injury Death and the Life Expectancy Gap Between the United States and Other High-Income Countries”, JAMA 2016; 315(6): 609–611.: במחקר נבחנו תאונות דרכים, פצעי ירי והרעלת סמים כמסבירי הפער, ומסקנתו: "אף כי הסיבות לפער בתוחלת החיים בלידה בין ארה"ב למדינות בנות השוואה הן מורכבות, נתח ניכר מן הפער משקף שלושה גורמי פציעה בלבד. חישוב תוחלת חיים בניכוי פציעות קטלניות המביא את ארה"ב למקום הראשון בעולם מובא בספרם של Robert L. Ohsfeldt and John E. Schneider, The Business of Health, Washington D.C 2006, p. 22. ומצוטט אצל Scott W. Atlas, "The Worst Study Ever?", Commentary, April 2011.
[23] קובה מובאת בדרך כלל כדוגמה למערכת בריאות מצוינת הניתנת חינם, עם תמותת תינוקות רשמית נמוכה מזו שבארה"ב. אך למעשה הדבר מושג בין היתר על ידי מדיניות הפלות נוקשה מאוד, שיכולה גם להיכפות על האישה, וכן על ידי סיווג גמיש של לידות החי; זאת נוסף לחוסר האמינות של הסטטיסטיקה הרשמית שבה. ראוRoberto M. Gonzalez, “Infant Mortality in Cuba: Myth and Reality”, Cuban Studies 43, 2015, pp. 19–39
וכן Gilbert Berdine, Vincent Geloso, Benjamin Powell, “Cuban infant mortality and longevity: health care or repression?”, Health Policy and Planning 33:6, July 2018, 755–757 .
[24] ראו לדוגמה Joachim O. Hero, Alan M. Zaslavsky and Robert J. Blendon, "The United States Leads Other Nations In Differences By Income In Perceptions Of Health And Health Care", Health Affairs 36:6, June 2017 . לאור האמור לעיל, יש אירוניה מסוימת בכך שרשומת הבלוג שהובאה בתחילת ההערה, המדברת על עליונות מערכת הבריאות הקובנית על זו האמריקנית, מתחילה במשפט "הסטטיסטיקה אינה משקרת".
[26] http://data.oecd.org/healthres/health-spending.htm.
[27] ההוצאה הכללית הייתה אז 16.3 אחוז מהתמ"ג.
[28] http://www.taxpolicycenter.org/briefing-book/how-much-does-federal-government-spend-health-care
[29] http://www.usgovernmentspending.com/federal_budget
[30] Mike Holly, "How Government Regulations Made Healthcare So Expensive", mises.org.
[31] כמו שנראה להלן, בשורש הכשל עמד הבלבול בין שירותי בריאות לבין ביטוח בריאות. אין הכרח לצרוך שירותי בריאות דווקא בצורה של ביטוח ולא בצורה של תשלום ישיר בעת הצורך. ונראה שעזרה ישירה לנזקקים בעת הצורך הייתה מתבררת כחלופה טובה יותר ובעלת פחות נזקים.
[32] לעיל, הערה 30.
[33] שם.
[34] על נושא זה ועל שוק הבריאות האמריקני בכלל, ראו בהרחבה במאמרו של אביק רוי, "ביטוח בריאות ומניע הרווח", מאנגלית: צור ארליך, אתר מידה, 18.3.2016. הופיע במקור ב-National Affairs, אביב 2010.
[35] הבעיה כפולה: ראשית, אנשים חוששים לעזוב את מקום העבודה אפילו לחודשים בודדים פן יאבדו את הביטוח; ושנית, הרגולציה הפדרלית מונעת העברת ביטוח בין מדינות שונות, וכך מצומצמת מאוד המוביליות הגאוגרפית של אנשים בארה"ב.
[36] המערכת מוצגת כאן בפישוט הכרחי. ישנם גורמים רבים נוספים המערבלים את המערכת ומערפלים את שיקול הדעת והגיון השוק החופשי של השחקנים. גורם מתווך חשוב נוסף במערכת האמריקנית הוא ה-pharmacy benefit manager (PBM), חברות המנהלות משא ומתן ותביעות ביטוח בשביל חברות הביטוח. לביקורת אופיינית על המערכת הזאת ראו http://www.pbmwatch.com/the-pbm-problem.html
[37] http://www.econtalk.org/adam-cifu-on-the-case-for-being-a-medical-conservative/, דקה 8:25. וראו גם http://slatestarcodex.com/2019/05/22/the-apa-meeting-a-photo-essay/. סיפור אופייני נוסף שהובא בפרק אחר בהסכת הוא על ניתוח גב שמחירו הנקוב היה 101,673.77 דולר (בדיוק), אך המחיר שנגבה בפועל היה 13 אלף דולר. בית החולים יכול היה להציג זאת כהנחה גדולה לחברת הביטוח, שבתורה יכלה למכור למעסיקים שהיא מעניקה הנחות משמעותיות למבוטחים. באותו זמן, אותו ניתוח שהיה מבוצע במסגרת פרטית לגמרי היה עולה 10,000 דולר בלבד. http://www.econtalk.org/keith-smith-on-free-market-health-care/, דקה 28:03.
[38] מחיר האינסולין, שעלה בעשור האחרון במידה דרמטית, הוא דוגמה טובה לכך. חברת נובו נורדיסק המייצרת תכשירי אינסולין פרסמה גרפים המראים כיצד בעוד המחיר הרשמי עלה פלאים (353% לתכשיר אחד בין 2001 ל-2016, 270% לתכשיר אחר בין 2003 ל-2016), המחיר בפועל לצרכן המבוטח עלה במידה פחותה בהרבה (36% ו-3% בהתאמה). הסיבה היא אותה מערכת צד-שלישי וצד-רביעי. גורמי הביניים יוצרים לחץ על החברות לתת הנחות גדולות יותר ויותר, כדי להציג ללקוחות שלהם מצג של הישג. בפועל ההנחות האלה ניתנות בצורה ההפוכה, על ידי עלייה במחירים הרשמיים. ראו Charles Sauer, "Can we cut the middleman out of healthcare? How can we not?", Washington Examiner, 29.1.2019 . זמין במרשתת.
[39]Milton Friedman, "How to Cure Health Care", Public Interest, Winter 2001, 3–30.. זמין במרשתת. גרסה מקוצרת מופיעה באתר מכון הובר.
[40] כפתרון אידיאלי למערכת הבריאות האמריקנית, פרידמן מציע לבטל את מדיקייד ומדיקייר ולבטל את הפטור ממס, וכרשת ביטחון כללית לייסד ביטוח פדרלי מפני קטסטרופות רפואיות, כלומר להחזיר לביטוח את מובנו המקורי.
[41] מכונה "חוק רומר", המתומצת במשפט: "בקרב אוכלוסייה מבוטחת, מיטת אשפוז קיימת היא מיטה מלאה". ראו בערך Roemer's law בוויקיפדיה. לפרטים על ה-CON בארה"ב ראו http://www.ncsl.org/research/health/con-certificate-of-need-state-laws.aspx
[42]Matthew D. Mitchell, "Certificate-of-Need Laws, Are They Achieving Their Goals?", Mercatus center 17.4.2017 .
[43] לרשימת המדינות שבהן הוא מוחל, ראו בקישור השני בהערה 41 לעיל. לסקירה נרחבת וממצה של רגולציות אלו ואחרות המייקרות את שוק הבריאות האמריקני, והצעה לשחרור השוק, ראו: John H. Cochrane, "After the ACA: Freeing the Market for Health Care", 6.2.2013. זמין במרשתת.
[44] על מוטיב ההתערבות הגוררת עוד התערבויות כתבו בין השאר לודוויג פון מיזס ותלמידו פרידריך האייק. להפניות לכתביהם ולניתוח "דינמיקת ההתערבות" ראו: Robert L. Bradley Jr., “A Typology of Interventionist Dynamics”, Mises.org .
[45] “The politics of pre-existing conditions”, The Week (במרשתת).
[46] פוליטיקאים נוטים להעתיק מודלים זה מזה, והנטייה הציבורית בעולם נוטה להיות מידבקת. "כך עושות כולן" מעולם לא היה טיעון טוב במיוחד. עד לפני מאתיים שנה בקושי היו בעולם מדינות דמוקרטיות, והניסיון שכן היה בדמוקרטיה לא בישר טובות. האם הדבר פסל בהכרח את הרעיון הדמוקרטי?
[47] פרידריך האייק, חוקת החירות, מאנגלית: אהרן אמיר, ירושלים: שלם, תשע"ג, עמ' 42–55.
[48] מורי אמיתי, "חמש עובדות שסתיו שפיר צריכה לדעת על מערכת הבריאות", מידה, 5.2.2015.
[49] תום שדה, "בואו נדבר במספרים: האם מערכת הבריאות קורסת? חלק א'", בתוך הבלוג "דעת מיעוט", אתר הארץ, 12.2.2019.
[50] Lee J. Miller and Wei Lu, "These Are the Economies with the Most (and Least) Efficient Health Care", Bloomberg. ארה"ב ממוקמת באחד המקומות האחרונים בעולם, ומשיגה רק את בולגריה.
[51] ביניהם: תזונה, תברואה, גנטיקה, הרגלי עישון, נישואי קרובים, שיעור ההפלות (ככל שמעודדים הפלות כך נולדים פחות תינוקות עם מומים קטלניים), ועוד. לפני כמה שנים פורסם מחקר של מרכז טאוב הטוען שבין הסיבות לתוחלת החיים הגבוהה בישראל יש למנות גם את מידת הדתיות שלה ואת קיומו של גיוס החובה. אלכס וינרב, "מדוע תוחלת החיים בישראל כה גבוהה", פרק מתוך דוח מצב המדינה 2016 (בעריכת אבי וייס), מרכז טאוב, 26.12.2016 (זמין במרשתת).
[52] מספר המיטות לנפש בישראל היא כמחצית מן הממוצע ב-OECD, אך כפי שציין תום שדה בפוסט המצוטט לעיל, התקנים שונים ממדינה למדינה, וגם יש צורך לתקנן לגיל האוכלוסייה, כי אוכלוסייה מבוגרת יותר צורכת יותר שירותי אשפוז. מעבר לכך, שיעור מיטות גבוה אינו בהכרח טוב: לדעת ד"ר בני מוזס יש להקטין את מספר מיטות האשפוז לנפש ולעבור ככל האפשר לרפואה קהילתית. לדבריו, התפוסה בישראל מלאה עקב מדיניות מימון שגויה של המדינה: בתי החולים מקבלים תקציב בהתאם לתפוסה ועל כן מתומרצים למלא את התפוסה במקום לשחרר מטופלים לביתם במהירות. בנימין מוזס, "למה צריך פחות מיטות בבתי החולים", הארץ, 26.2.2016; רוני לינדר ורותם שטרקמן, "למה אסור לחפש בגוגל מידע על מחלות – וכמה אנשים באמת צריכים להיות בבית חולים", TheMarker.
[53] http://www.ukpublicspending.co.uk, קישור ישיר לגרף: http://bit.ly/2E9S0GH.
[54] מצוטט אצל Friedman, "How to Cure Health Care”.
[55] שפרה שוורץ, "מלחמת בתי החולים", עת-מול כ"ז 2 (2002).
[56] להיסטוריה של קופות החולים ראו גבי בן נון, יצחק ברלוביץ, מרדכי שני, מערכת הבריאות בישראל, תל-אביב: משרד הביטחון, ההוצאה לאור, 2005, עמ' 65–84.
[57] כך לדוגמה גבר בן 20 שלא מהפריפריה ייחשב כ-0.36 בן אדם, ועמיתו בפריפריה ייחשב כ-0.40 בן אדם; תינוקת בת פחות משנה מהפריפריה – 1.45 בן אדם, ותינוק באותו גיל מאותו מקום 1.92 (עמיתיהם שלא מהפריפריה נחשבים רק 1.41 ו-1.87 בהתאמה), וגבר מעל גיל 85 – 4.27 בן אדם בפריפריה, 4.23 מחוצה לה. לאחרונה התפרסמו המלצות לשנות את נוסחת הקפיטציה ולהחשיב יותר מבוטחים מהפריפריה. ההיגיון הוא שיש מבוטחים שעולים יותר ויש שעולים פחות, ולכן הגיוני לשרטט באופן גס את ההבדלים העיקריים ולפי זה לתקצב. הרעיון בתקצוב יתר של פריפריה הוא שבגלל המרחקים נדרשים יותר משאבים על כל מבוטח; אם כי בבריטניה הכיוון הוא הפוך: מתגמלים יותר בעבור לקוחות מהמרכז, משום שהתחרות שם על רופאים עם גורמים פרטיים חריפה יותר.
[58] 6.9 למאה אלף נפש נכון לשנת 2018. http://data.oecd.org/healthres/medical-graduates.htm#indicator-chart
[59] ההגרלה עובדת כיום באופן הבא: הסטודנטים מתבקשים לדרג את המקומות המועדפים עליהם מתוך 21 בתי החולים בארץ. לאחר מכן נערכת הגרלה בין כלל הסטודנטים וכל אחד מהם מקבל מספר. הסטודנטים משובצים בבתי החולים על פי מיקומם ברשימה: מי שזכה במקום הראשון בהגרלה הוא הראשון שישובץ בבית החולים שביקש בדירוג שמילא, וכן הלאה.
[60] ראו למשל גוני נוי, "תופעה: סטודנטים לרפואה קונים תקני סטאז' נחשקים", זמן ירושלים, 10.6.2012 (זמין במרשתת). כשלים לדוגמה: "יש אנשים שלא רוצים לעשות סטאז' באיכילוב אבל מדרגים אותו בעדיפות ראשונה בכל זאת, כדי שאם הם ישובצו שם בהגרלה הם יוכלו להחליף לכל מקום שהם רוצים. כנראה יש גם אנשים שגוזרים על המהלך הזה רווח". תופעה כזאת לא הייתה קיימת כמובן לו התקנים היו ניתנים בהתאם לחוקי ביקוש והיצע והתחרות של סטודנטים מצליחים על תקנים מבוקשים. וכדברי סטודנט אחר בכתבה: "כל מנגנון הכפייה הזה של הגרלת בתי החולים הוא בעייתי לכשעצמו. אין אף מקצוע אחר בארץ, מלבד שירות צבאי, שבו מחייבים אותך לעקור את עצמך, את המשפחה ואת הבית שלך, ולעבור לכל מקום שמשרד הבריאות יחפוץ בו. לא קיים כזה מקצוע".
[61] 24 מסיימי לימודי סיעוד למאה אלף נפש נכון לשנת 2018, מקום עשירי מהסוף. הדבר מהווה שיפור מסוים משנת 2016, שבה השיעור עמד על 16. http://data.oecd.org/healthres/nursing-graduates.htm#indicator-chart
[62] 5.1 אחיות לאלף נפש נכון לשנת 2017. מתחת לישראל רק לטביה, יוון, מקסיקו וטורקיה. http://data.oecd.org/healthres/nurses.htm#indicator-chart
[63] ראו חוזר מנהל הסיעוד: הרחבת מערך העוסקים בסיעוד – עדכון, 18.9.2017, זמין במרשתת: "אחות מעשית תועסק בפיקוח ישיר של אחות מוסמכת… אחות מעשית לא תועסק באתרי טיפול בהם נדרשות אחיות לריכוז טיפול… תמהיל כוח אדם סיעודי יעמוד בממוצע מוסדי של: בתי חולים כלליים – לא יותר מ-15% כוח אדם מסייע (מחייב לפחות 85% אחיות מוסמכות)… האיזון בין כל הכוחות המסייעים לרבות אחיות מעשיות, ייקבע בהתאם לשיקול דעתה המקצועי של האחות הראשית במוסד".
[64] יעקב סלע, "מה שבאמת מאיים על שירותי הבריאות הוא המחסור באחיות", TheMarker, 17.5.2012.
[65] ראו הילה ויסברג, "במקום לבנות עוד בתי ספר לרפואה, צריך לקדם את המקצוע עוזר רופא", גלובס, 3.1.2019.
[66] מכתב שפורסם בדף הפייסבוק של הסתדרות האחים והאחיות בישראל, http://www.facebook.com/histadrutnurses/posts/316714958950064 .
מקרה אופייני נוסף הוא התנגדות ההסתדרות להכשרת אחיות בתיכונים. דן אבן, "אחיות צעירות? לא בבית ספרנו", הארץ, 21.7.2012.
[67] הדבר מאיר באור מעניין את רעיון "ביטוח בריאות חובה" כשלעצמו. כזכור, גם ערב כניסת החוק לתוקפו היה רוב מכריע של הציבור מבוטח בביטוח בריאות, וכיום, משהתקדמו הסטנדרטים הרפואיים ומשהתקדמה הכלכלה, רוב הציבור מבוטח בביטוח מורחב בהרבה ממה שנקבע בחוק.
[68] ההנמקה לאיסור על הכללת תרופות מצילות חיים כוללת גם טענה שכך תקטן המוטיבציה להכליל תרופות כאלו בסל הבריאות. כלומר אנחנו מונעים מאנשים ביטוח הכולל הצלת חיים, כדי לשמר את הכוח הרפואי בידי משרד הבריאות וסל התרופות שהוא מנהל. נסו לחשוב אם ההיגיון הזה היה מוחל על מקרים אחרים, כמו למשל איסור לשלם על אביזרי בטיחות מתקדמים לרכב, כי אז זה יפגע במוטיבציה של המדינה לממן אותם לכל האזרחים. מצד שני, אני עלול לתת פה רעיונות למישהו.
[69] ראו למשל אריאל איילון, "התקשרו לאריאלה", מוסף זמנים מודרניים, ידיעות אחרונות 9.6.2019: "הפנייה של רבקה כהן: 'לפני שנים עברתי ניתוח קטרקט במימוני הפרטי. לאחרונה גם העין הבריאה חלתה והלכתי להיבדק אצל אותו מנתח, הפעם דרך קופת החולים. הוא בדק אותי ואמר שאם אני מעוניינת שהוא ינתח אותי שוב במסלול הפרטי – איאלץ להמתין חצי שנה. מדוע?'". בפורומי הריון ולידה יש תרעומת רבה על החוק. ראו לדוגמה http://www.inn.co.il/Forum/Forum.aspx/t990951
[70] דב סטמפלר, "חוק הצינון: וירוס שיהרוג את רפואת הקהילה בישראל", TheMarker, 6.11.2017.
[71] ראו למשל שרונה וקנין ואסנת לוקסמבורג, "CON (Certificate of Needs) – כלי לבלימת עלות", ספר הערכת טכנולוגיות רפואיות, המרכז הישראלי להערכת טכנולוגיות בשירותי הבריאות, מכון גרטנר, מאי 2013. וכן: דוח מבקר המדינה התשע"ה-2015, דוח שנתי 65ג, משרד הבריאות – בדיקות דימות מתקדמות, עמ' 619: "כדי לצמצם את ההוצאה הכספית הכרוכה בבדיקות יקרות, הונהגה בישראל מדיניות שנועדה לצמצם את הביקוש להן על ידי הגבלת היצע המכשירים". וראו שם את הביקורת שנמתחה על המדיניות הזאת.
[72] http://youtu.be/ZNS37iwWy6o.
[73] בן נון ואחרים, מערכת הבריאות בישראל, עמ' 358–359.
[74] מערכת הבריאות בישראל, עמ' 367.
[75] "פיקוח מחירים" לא יעזור במקרה של חברה שלא תהיה מוכנה להכניס את התרופה לארץ אם לא יקבלו את המחיר שהיא דורשת.
[76] כאן דיגיטל, "לאן נעלמו הגלולות?", http://www.youtube.com/watch?v=4ZymkTw4a10. וכן: ענבר טויזר, "מחסור חמור בבתי המרקחת: אלו 14 התרופות החסרות", אתר ynet, 8.8.2019: "בהסתדרות הרוקחים טוענים כי המחסור נוצר בעיקר בגלל שיקולים כלכליים של חברות התרופות ושל יבואני התרופות, שלא מתלהבים לספק תרופות שמהן לא רואים רווחים נאים". שם נמסר גם עיוות אחר הגורם למחסור: "כשמייצרים תרופה, או כאשר מייבאים אותה, צריך לפתוח תיק רישום בעלות של אלפי שקלים. אם בשלב מסוים נוצר מחסור בתרופה מסוימת, נדרשת יצרנית התרופה או היבואנית שלה לשלם שוב אלפי שקלים".
[77] דין וחשבון – הוועדה לבחינת מודל הפיקוח על מחירי תרופות מרשם, משרד הבריאות, האגף לתכנון תקצוב ותמחור, אוקטובר 2016, עמ' 36. זמין במרשתת.
[78] להרחבה ראו: הלל גרשוני, "האם הגיע הזמן לבטל את סל התרופות?", אתר מידה, 1.1.2018.
[79] רשת ביטחון בסיסית שכזו היא דבר ישן למדי, ונתמכה גם על ידי פרידריך האייק: "מה שמוכר לנו היום כסיוע ציבורי או סעד, המוענק בצורות שונות בכל הארצות, אינו אלא חוק העניים הישן בהתאמתו לתנאים המודרניים. אין עוררים על הצורך בהסדר כלשהו מסוג זה בחברה תעשייתית – ולו אך למען אלה שצריך להגן עליהם מפני מעשים של ייאוש מצד הנזקקים" (חוקת החירות, עמ' 274). וראו בהמשך הפרק שם את הסייגים המוצבים לרשת ביטחון זו ואת ההבדל בינה לבין הביטוח הסוציאלי של מדינת הרווחה.
[80] יש לשקול גם את הצעתו של מילטון פרידמן (לעיל, הערה 40) לביטוח ממשלתי מפני קטסטרופות.









